سمنة
| السمنة | |
|---|---|
| تصنيف وموارد خارجية | |
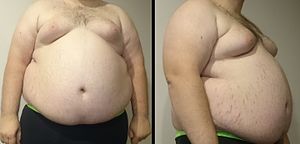
 تصنيفات لثلاث رجال بقياسات خصر مختلفة من السمين إلى النحيف. | |
| وراثة مندلية بشرية | 601665 |
| ق.ب.الأمراض | 9099 |
| مدلاين بلس | 003101 |
| إي ميديسين | med/1653 |
| ن.ف.م.ط. | C23.888.144.699.500 |
| تعديل |
|
تُعَرَّف السمنة بأنها تلك الحالة الطبية التي تتراكم فيها الدهون الزائدة بالجسم إلى درجةٍ تتسبب معها في وقوع آثارٍ سلبيةٍ على الصحة، مؤديةً بذلك إلى انخفاض متوسط عمر الفرد المأمول و/أو إلى وقوع مشاكل صحيةٍ متزايدةٍ.[1][2] يحدد مؤشر كتلة الجسم، وهو مقياس يقابل الوزن بالطول، الأفراد الذين يعانون فرط الوزن (مرحلة ما قبل السمنة) بأنهم الأفراد الذين يكون مؤشر كتلة جسمهم بين 25 كجم/م2و30 كجم/م2، ويحدد الأفراد الذين يعانون السمنة بأنهم أصحاب مؤشر كتلة الجسم الأكثر من 30 كجم/م2.[3]
هذا وتزيد السمنة من احتمالية الإصابة بالعديد من الأمراض المصاحبة للسمنة، وخاصةً أمراض القلب، وسكري النمط الثاني، وصعوبات التنفس أثناء النوم، وأنواع معينة من السرطان، والفصال العظمي.[2] وعادةً ما تنتج السمنة من مزيج من سعراتٍ حراريةٍ زائدةٍ، مع قلةٍ في النشاط البدني والتأثيرات الجينية. ذلك على الرغم من أن القليل من الحالات تحدث في المقام الأول بسبب الجينات، واضطرابات الغدد الصماء، والأدوية، والأمراض النفسية. ويجب ملاحظة أن الدلائل على أن الأفراد الذين يعانون السمنة يأكلون قليلاً لكنهم يزيدون في الوزن بسبب بطء عمليات الأيض قليلةٌ؛ في المتوسط فإن فقدان الطاقة لدى الذين يعانون السمنة أكبر من نظرائهم الذين لا يعانونها بسبب الحاجة للطاقة من أجل الحفاظ على كتلة جسم متزايدة.[4][5] ويتمثل العلاج الأول للسمنة في اتباع حميةٍ غذائيةٍ وممارسة التمارين الرياضية. ولتدعيم مثل تلك الأنشطة، أو في حالة خيبة عن هذا العلاج، فربما يكون من الممكن تعاطي أدوية التخسيس لتقليل الشهية أو لمنع امتصاص الدهون. إلا أنه في الحالات المتقدمة، يتم إجراء جراحةٍ أو يتم وضع بالون داخل المعدة للتقليل من حجمها و/أو تقليل طول الأمعاء، مما يؤدي إلى شبع مبكر وخفض القدرة على امتصاص المواد الغذائية من الطعام.[6][7]
تعد السمنة سبباً رئيسياً للموت يمكن الوقاية منه على مستوى العالم أجمع، وهي تشهد شيوعاً أو انتشاراً متزايداً بين فئات الراشدين والأطفال، وتعتبر السلطات السمنة واحدةً من أكثر مشكلات الصحة العامة في القرن الحادي والعشرين خطورة.[8] ويُنظر إلى السمنة على أنها وصمةٌ في العالم الحديث (خاصةً العالم الغربي)، على الرغم من أنها كانت يُنظر إليها -وعلى نطاقٍ واسعٍ - على أنها رمز الثروة والخصوبة في عصور أخرى عبر التاريخ، وهو رأي ما زال سائداً في بعض أنحاء العالم.[2][9]
التصنيف
السمنة هي الحالة الطبية التي تتراكم فيها الدهون الزائدة بالجسم إلى درجةٍ تتسبب معها في وقوع آثارٍ سلبيةٍ على الصحة.[1] ويتم تحديدها من خلال مؤشر كتلة الجسم، كما يتم تقييمها بصورةٍ أكبرٍ في ضوء توزع الدهون من خلال مقياس نسبة الخصر إلى الورك وعوامل خطورة التعرض لأمراض القلب.[10][11] يرتبط مؤشر كتلة الجسم بشكل وثيق بكل من نسبة دهون الجسم وإجمالي دهون الجسم.[12]
ويتغير الوزن الصحي عند الأطفال وفقاً لعاملي السن والجنس. إن السمنة عند الأطفال والمراهقين لا يتم التعبير عنها برقمٍ مطلقٍ، ولكن في ضوء العلاقة فيما بين قياساتهم بقياسات جماعة طبيعية تاريخية، وبالتالي تكون السمنة هي مؤشر كتلة الجسم الأكبر من المرتبة المئوية الخامسة والتسعين.[13] حيث تم الحصول على تلك البيانات المرجعية التي تم بناء هذه النسب عليها خلال المدة المتراوحة بين عاميّ 1963 و 1994، وبالتالي لم تتأثر بالزيادات الحالية في الوزن.[14]
| مؤشر كتلة الجسم | التصنيف |
|---|---|
| < 18.5 | أقل من الوزن الطبيعي |
| 18.5 – 24.9 | وزن طبيعي |
| 25 - 29.9 | بدانة |
| 30 - 34.9 | الدرجة الأولى من السمنة |
| 35 - 39.9 | الدرجة الثانية من السمنة |
| ≥ 40 | الدرجة الثالثة من السمنة |
يتم حساب مؤشر كتلة الجسم من خلال قسمة كتلة الفرد على مربع طوله أو طولها، ويتم التعبير عنه عادةً إما بالنظام المتري أو بنظام وحدات القياس الأمريكية المتعارف عليها:
- النظام المتري :
- نظام الوحدات الأمريكي :
حيث (الأرطال) هي وزن الفرد مقدراً بالأرطال، و (البوصة) هي طول الفرد مقدراً بالبوصات.
كما تُعد التعريفات التي حددتها منظمة الصحة العالمية في عام 1997 ونشرتها في عام 2000 هي الأكثر انتشاراً وشيوعاً، والتي تشير إلى القيم الموجودة بالجدول.[3] إلا أنه تم إجراء بعض التعديلات على التعريفات التي صاغتها منظمة الصحة العالمية من قِبَلِ بعض الجهات الأخرى. حيث تُقَسِم دراسات الجراحة "الدرجة الثالثة" السمنة أو البدانة إلى تصنيفاتٍ فرعيةٍ، ولكن القيم المحددة لهذا التصنيف ما زال مشكوكٍ في مدى دقتها.[15]
- أي مؤشر كتلة جسم ≥ 35 أو 40 يشير إلى سمنةٍ مفرطةٍ
- أي مؤشر كتلة جسم ≥ 35 أو 40-44،9 أو 49،9 يشير إلى سمنةٍ مرضيةٍ
- أي مؤشر كتلة جسم ≥ 45 أو 50 يشير إلى سمنةٍ رهيبةٍ
أعادت بعض الدول تعريف مرض السمنة، حيث تعاني الشعوب الآسيوية من تَبِعاتٍ صحيةٍ سلبيةٍ عند مؤشر كتلة الجسم الأقل من مؤشر كتلة الجسم عند القوقازيين، فقد عرَّفَه اليابانيون على أنه أي مؤشر كتلة جسمٍ أكبر من 25،[16] في حين استخدم الصينيون مؤشر كتلة جسمٍ أكبر من 28 في تعريفهم للسمنة.[17]
آثار السمنة على الصحة
وزن الجسم الزائد مرتبط بالعديد من الأمراض، خاصةً أمراض القلب، سكري النمط الثاني، توقف التنفس الانسدادي أثناء النوم، وأنواع معينة من السرطان، والفصال العظمي.[2] مؤديةً بذلك إلى انخفاض متوسط عمر الفرد المأمول و/أو إلى وقوع مشاكلٍ صحيةٍ متزايدةٍ.[2]
معدل الوفيات


السمنة هي واحدةً من أسباب الموت الرئيسية التي يمكن الوقاية منها، والمنتشرة عبر أرجاء العالم أجمع.[8][19][20] حيث توصلت دراسات واسعة النطاق في كلٍ من الولايات المتحدة الأمريكية وأوروبا إلى أن خطر الوفاة يقل إذا كان مؤشر كتلة الجسم يتراوح بين 22.5 و 25 كجم/م2[21] في غير المدخنين وإذا كان يتراوح بين 24 و 27 كجم/م2 عند المدخنين، مع مخاطر زيادة احتمالية الموت تماشياً مع التغير في كلا الاتجاهين.[22][23] هذا وقد اقترن مؤشر كتلة الجسم الذي يزيد على 32 بتضاعف معدل الوفيات فيما بين النساء على مدار فترةٍ مقدارها 16 عاماً.[24] ومن المقدر أن السمنة في الولايات المتحدة تعدد السبب الكامن وراء زيادة معدلات الوفيات من 111.909 إلى 265.000 في العام الواحد،[2][20] بينما يرجع السبب وراء موت مليون فردٍ(7.7%) في الاتحاد الأوروبي إلى زيادة الوزن.[25][26] وفي المتوسط، تُخَفِض السمنة أو البدانة من متوسط العمر المأمول من ستة إلى سبعة أعوامٍ تقريباً:[2][27] حيث يُخَفِض متوسط كتلة الجسم الذي يتراوح بين 30 و 35 من متوسط العمر المأمول بمقدار عامين إلى أربعة أعوام، [21] في حين تُخَفِض السمنة المفرطة من متوسط العمر المأمول بمقدار عشرة أعوام.[21]
نسبة انتشار المرض
تزيد السمنة من احتمالية الاصابة بالعديد من الأمراض الجسدية والعقلية. يمكن ملاحظة انتشار مثل تلك الأمراض في المتلازمة الأيضية،[2] والتي تمثل مزيجاً من الاضطرابات التي تشتمل على: سكري النمط الثاني، ضغط الدم المرتفع، ارتفاع معدل الكوليسترول في الدم، وارتفاع مستوى الدهون الثلاثية.[28]
وتنجم المضاعفات إما بصورةٍ مباشرةٍ من خلال السمنة أو بصورةٍ غير مباشرةٍ من خلال آليات لها نفس السبب مثل ضعف التغذية أو نمط الحياة السكوني. هذا وتختلف قوة العلاقة بين السمنة وظروفٍ بعينها. وتتمثل إحدى أقوى تلك العلاقات في علاقة السمنة سكري النمط الثاني. حيث يشكل الوزن الزائد الأساس في 64% من حالات مرض السكري في الرجال و77% من الحالات في النساء.[29]
تقع التبعات الصحية في فئتين أساسيتين: تلك التبعات التي تعزو إلى آثار زيادة كتلة الدهون (مثل الفصال العظمي، انقطاع النفس الانسدادي أثناء النوم، والنفور الاجتماعي) وتبعاتٍ أخرى تحدث نتيجة للعدد المتزايد من الخلايا الدهنية (السكري، السرطان، أمراض القلب، ومرض الكبد الدهني غير الكحولي.[2][30] وتُغير زيادة دهون الجسم من استجابة الجسم للإنسولين، حيث قد تؤدي إلى مقاومة الإنسولين. كما تسبب الدهون الزائدة في زيادة احتمالية التعرض للالتهابات[31][32] وتخثر الدم.[30][33]
| المجال الطبي | الحالة | المجال الطبي | الحالة |
|---|---|---|---|
| أمراض القلب |
|
الأمراض الجلدية |
|
| علم الغدد الصماء والطب التناسلي | الجهاز الهضمي |
| |
| علوم عصبية | علم الأورام[46] | ||
| الطب النفسي |
|
أمراض صدرية | |
| الأمراض المفصلية وتقويم الأسنان | طب الجهاز البولي وطب الكلى |
|
مفارقة البقاء المرتبطة بالسمنة
على الرغم من أن التبعات الصحية السلبية للسمنة عند جميع البشر ثابتة بالدلائل المتاحة، إلا أن النتائج الصحية في بعض المجموعات الفرعية أبدت تحسناً مع زيادة مؤشر كتلة الجسم، وهي ظاهرة تعرف بمفارقة البقاء المرتبطة بالسمنة (بالإنجليزية: Obesity Survival Paradox).[55] تم وصف هذه المفارقة لأول مرة في عام 1999 عند الأفراد الذين يعانون من السمنة والبدانة المصابين بالديال الدموي،[55] وقد لوحظ فيما بعد ذلك عند الأشخاص المصابين بقصورعضلة القلب واعتلال الشرايين الخارجية.[56]
في الأفراد المصابين بقصور عضلة القلب، فإن الذين لديهم مؤشر كتلة جسم يتراوح بين 30 و 34.9، كانت الوفيات بينهم أقل من الأفراد ذوي الوزن العادي. لقد عُزي هذا إلى أن الناس غالباً ما يفقدون الوزن كلما تطور المرض الذي يعانون منه.[57] كما تم التوصل إلى نتائجٍ مشابهةٍ في أنماطٍ أخرى من أمراض القلب. إن الأفراد، الذين يعانون من الدرجة الأولى من السمنة ومرض القلب، لا يعانون من معدلاتٍ أكبرٍ من مشكلات القلب عن الأفراد الذين يتمتعون بالوزن الطبيعي والذين يعانون أيضاً من مرض القلب. مع هذا، ففي الأفراد الذين يعانون من مستوياتٍ أعلى من السمنة، تزداد احتمالية حدوث تبعاتٍ سيئةٍ.[58][59] حتى بعد إجراء جراحة تعديل شريان القلب التاجي، فلم يلاحظ أية زيادةٍ في معدل الوفيات بين الأفراد الذين يعانون من البدانة أوالسمنة.[60] هذا وقد وجدت إحدى الدراسات أن نقص الوفيات يمكن أن يتم تفسيره في ضوء العلاج الأكثر تكثيفاً الذي يتلقاه مرضى السمنة بعد اجتيازهم للجراحة القلبية.[61] في حين وجدت دراسةٌ أخرى أنه إذا ما أُخذ في الاعتبار النفاخ الرئوي، أو مرض الانسداد الرئوي المزمن، في المرضى الذين يعانون من مرض اعتلال الشرايين الخارجية، فلن يكون للسمنة أي تأثيرٍ مفيدٍ بعد ذلك.[56]
الأسباب
من المعتقد أن تفسر تركيبة تناول سعرات حرارية بصورةٍ مفرطةٍ وقلة النشاط البدني على المستوى الفردي أغلب حالات السمنة.[62] بينما يعزى عدد قليل من الحالات للعوامل الوراثية، أو لأسبابٍ طبيةٍ، أو للأمراض النفسية.[63] من ناحيةٍ أخرى، فإن زيادة معدلات السمنة ترجع على مستوى اجتماعي إلى الأغذية الشهية التي يسهل الحصول عليها،[64] والاعتماد المتزايد على السيارات، والتصنيع المميكن (الآلي).[65][66]
لقد حددت دراسة أُجريت عام 2006 عشرة عواملٍ أخرى أسهمت في الزيادة الحالية في معدلات السمنة: (1)النوم غير الكافي، (2) مسببات خلل الغدد الصماء (ملوثاتٍ بيئيةٍ تتداخل مع عملية التمثيل الغذائي للدهون)، (3) تناقص درجة الحرارة المحيطة، (4) تناقص معدلات التدخين لأن التدخين يقلل الشهية، (5) الاستخدام المتزايد للأدوية التي يمكن أن يتسبب في زيادة الوزن (مثل مضادات الذهان الغير نمطية)، (6) الزيادات النسبية في المجموعات العرقية والعمرية التي تميل إلى أن تكون أكثر وزناً، (7) الحمل في عمر متأخر (والذي قد يؤدي إلى قابلية الإصابة بالسمنة عند الأطفال المولودين)، (8) عوامل المخاطرة اللابنيويّة عبر الأجيال المختلفة، (9) الاصطفاء الطبيعيى لمؤشرات كتلة الجسم الأعلى، وأخيراً (10) التزاوج المختلط الذي يؤدي إلى تركيز متزايد للعوامل المؤدية للسمنة (لن يؤدي هذا بالضرورة إلى زيادة عدد الأفراد الذين يعانون من السمنة، لكنه قد يزيد من متوسط أوزان السكان).[67] وعلى الرغم من توافر دلائلٍ هامةٍ تدعم تأثير هذه الآليات على الانتشار المتزايد للسمنة، فإن هذه الدلائل ما زالت غير حاسمة، ويقر من أجروا الدراسة أن هذه العوامل ربما تكون أقل تأثيراً من العوامل التي ناقشناها في الفقرة السابقة.
الغذاء
قالب:صورة مزدوجة تتنوع وتختلف حصة الطاقة الغذائية للفرد بصورةٍ ملحوظةٍ فيما بين المناطق والدول، وقد اختلفت أيضاً بشكلٍ كبيرٍ عبر الزمن.[68] حيث تزايد متوسط السعرات الحرارية المتاحة للفرد (كميات الطعام المشتراة) على مدار الفترة من بداية السبعينات في القرن العشرين إلى نهاية التسعينات منه في جميع أنحاء العالم ما عدا أوروبا الشرقية. أما في عام 1996 فقد حققت الولايات المتحدة أكبر معدل استهلاكٍ بمقدارٍ وصل إلى "3654" سعراً حرارياً للفرد.[68] إلا أن هذا المعدل تزايد بصورةٍ أكبر خلال عام 2003 حتى وصل إلى "3754".[68] وفي نهايات التسعينات من القرن العشرين كان الأوروبيون يتناولون نحو "3394" سعراً حرارياً للفرد الواحد، أما في المناطق النامية من آسيا بلغ ذلك "2648" سعراً حرارياً للفرد، وبلغ في إفريقيا السوداء "2176" للفرد.[68][69] كما وُجِدَ أن إجمالي استهلاك السعرات الحرارية له علاقةً بالسمنة.[70]
يساعد توافر الإرشادات الغذائية على نطاقٍ واسعٍ[71] "بالقليل" في معالجة مشكلات الإفراط في تناول الطعام والاختيار السيء للأغذية.[72] في الفترة من سنة 1971 إلى سنة 2000، تزايدت معدلات السمنة في الولايات المتحدة من 14.5% إلى 30.9%.[73] وفي أثناء نفس الفترة، وقعت زيادةٌ في متوسط السعرات الحرارية المستهلكة. بالنسبة للسيدات، كانت الزيادة في المتوسط "335" في اليوم (1542 سعر حراري في عاميّ 1971 و1877 سعراً في سنة 2004) بينما كانت الزيادة في المتوسط بالنسبة للرجال 168 سعراً حرارياً في اليوم (2450 سعراً في 1971 و2618 سعراً في سنة 2004). جاءت أغلب هذه السعرات الزائدة من الزيادة في استهلاك الكربوهيدرات وليس الدهون.[74] ويتمثل المصدر الأساسي لهذه الكربوهيدرات في المشروبات المحلاة، والتي تُعطي وحدها هذه الأيام 25% تقريباً من السعرات الحرارية اليومية عند الراشدين في الولايات المتحدة الأمريكية.[75] وهنا يسري الاعتقاد أن استهلاك المشروبات المحلاة يسهم في زيادة معدلات السمنة.[76][77]

وفي حين يتزايد اعتماد المجتمعات على الوجبات السريعة كبيرة الحجم والغنية بالطاقة، فإن العلاقة بين استهلاك الأغذية السريعة والسمنة يصبح أكثر جذباً للاهتمام.[78] ففي الولايات المتحدة تضاعف استهلاك الوجبات السريعة ثلاث مرات وتضاعفت السعرات الحرارية الموجودة في هذه الوجبات أربع مراتٍ فيما بين عام 1977 وعام 1995.[79]
لقد أدت السياسة والأساليب الزراعية في الولايات المتحدة وأوروبا إلى تخفيض أسعار الطعام. حيث أن دعم الذرة وفول الصويا والقمح والأرز في الولايات المتحدة من خلال قانون الزراعة الأمريكي جعل المصادر الأساسية للأطعمة المعالجة أرخص إذا ما قورنت بالفواكة والخضراوات.[80]
عادة ما يقع الأفراد الذين يعانون من السمنة تحت التقرير المستمر لاستهلاكهم من الطعام مقارنةً بالأفراد العاديين.[81] حيث تُدَعِّم كلٌ من نتائج الاختبارات التي تمت داخل غرف المسعرات،[82] والملاحظة المباشرة من البيانات التي تَرِد بتلك التقارير الغذائية.
نمط الحياة السكوني
يلعب نمط الحياة السكوني دوراً في توليد السمنة.[83] حيث أن هناك تحولاً عظيماً عبر أرجاء العالم أجمع نحو عملٍ يتطلب مجهوداً بدنياً أقل،[84][85][85][86] حيث لا يقوم ما لا يقل عن 60% من سكان العالم حالياً بأداء المران الكافي.[84][85][86] والسبب الرئيسي في هذا هو الاستخدام المتزايد لوسائل النقل الآلية وشيوع استخدام التقنيات الموفرة للمجهود بصورةٍ أكبر داخل المنازل.[84][85][86] أما بالنسبة للأطفال، فقد ظهر انخفاضٍ في معدلات المجهود البدني نتيجة الإقلال من سلوكيات المشي وممارسة التربية البدنية.[87] هذا بالإضافة إلى أن الأرقام الخاصة ببذل المجهود البدني في أوقات الفراغ حول العالم ليست واضحة. حيث تشير منظمة الصحة العالمية إلى أن الناس في جميع أنحاء العالم يمارسون بصورةٍ أقل الأنشطة الترفيهية النشطة، في حين أثبتت دراسةٌ من فنلندا [88] زيادةً في هذه الممارسات، وأفادت دراسةٌ أخرى في الولايات المتحدة أن النشاط البدني في وقت الفراغ لم يتغير تغيراً ذا دلالةٍ واضحةٍ ملموسةٍ.[89] وتوجد علاقةٌ بين الوقت المستهلك في مشاهدة التلفاز واحتمالية الإصابة بالسمنة عند كلٍ من الأطفال والراشدين.[90][91][92] حيث أوضحت نتائج دراسةٍ ما وراء تحليلةٍ، كانت قد أُجريت عام 2008 أن 63 من أصل 73 دراسة (86%) نبهت إلى ارتفاع معدل السمنة لدى الأطفال مع زيادة مشاهدة لوسائل الإعلام، حيث تزداد المعدلات طردياً مع زيادة الوقت المستهلك في مشاهدة التلفاز.[93]
الوراثة

مثلها مثل الكثير من الحالات الطبية الأخرى، تعد السمنة نتيجة تداخل وتفاعل العوامل الوراثية والبيئية معاً. فتعدد أشكال الجينات المتحكمة في الشهية والتمثيل الغذائي يجعل من الفرد عرضةً أكثر للإصابة بالسمنة إذا ما توفرت له سعراتٌ حراريةٌ كافيةٌ. فمنذ عام 2006 تم الربط بين أكثر من 41 من هذه الأشكال الجينية المختلفة والإصابة بالسمنة عند تواجد بيئةٍ مناسبةٍ.[95] وتختلف نسبة الإصابة بالسمنة التي يمكن أن تُعزى للعوامل الوراثية باختلاف الأفراد موضع الدراسة من 6% إلى 85%.[96]
تعد السمنة سمةً أساسيةً في الكثير من المتلأزمات مثل متلازمة برادر فيلي، متلازمة بارديه بيدل، متلازمة كوهين، ومتلازمة مومو. (أحياناً، يستخدم مصطلح "السمنة اللامتلازمة" بهدف استثناء مثل هذه الحالات).[97] وفي حالة الأفراد المصابين بالسمنة المفرطة في مرحلةٍ مبكرةٍ (والذين تم تشخيصهم عند سن العاشرة وزيادة مؤشر كتلة الجسم بثلاثة انحرافاتٍ معياريةٍ عن المؤشر الطبيعي)، فإن 7% منهم فقط يعانون من نقطة تحورٍ واحدةٍ في الحمض النووي.[98]
كما توصلت الدراسات التي ارتكزت على أنماط الوراثة بدلاً من جيناتٍ بعينها إلى أن 80% من ذرية أي أبوين يعانيان من السمنة جاءت مصابةً بالسمنة أيضاً، ومن ناحيةٍ أخرى فإن أقل من 10% من ذرية أي أبوين يتمتعان بالوزن الطبيعي جاءت مصابة بالسمنة.[99]
تطرح فرضية الجين المزدهر (بالإنجليزية: Thrifty Gene Hypothesis) ذلك الافتراض بأن جماعاتٍ عرقيةٍ بعينها قد تكون أكثر عرضة للإصابة بالسمنة في بيئاتٍ متكافئةٍ. إن قدرتهم على الاستفادة من الفترات القليلة لتوافر الغذاء من خلال تخزين الطاقة في صورة دهون تكون لها فائدةٌ كبيرةٌ في الأوقات التي يتوافر فيها الطعام بدرجاتٍ قليلةٍ، حيث تزداد احتمالية نجاة الأفراد الذين يمتلكون كماً أكبر من الدهون خلال فترات المجاعات. على الرغم من ذلك، فإن هذا الميل لتخزين الدهون قد لا يكون مناسباً في المجتمعات التي تمتلك موارداً دائمةً للغذاء.[100] وهذا هو السبب الذي يُفترض أنه وراء وصول هنود البيما، الذين نموا في بيئةٍ صحراويةٍ، إلى أعلى معدلاتٍ للسمنة عندما تعرضوا لنمط الحياة الغربي.[101]
الأمراض البدنية والنفسية
ظهرت بعض الأمراض العقلية والبدنية بالإضافة إلى بعض المواد الدوائية المعينة يمكن أن تُزيد من احتمالية الإصابة بالسمنة. تشتمل الأمراض البدنية التي تزيد احتمالية الإصابة بالسمنة على متلأزماتٍ جينيةٍ نادرةٍ، بالإضافة إلى بعض الظروف الوراثية أو المكتسبة ومنها: قصور الدرقية، فرط نشاط قشر الكظر والتي يُطلق عليها أيضاً "متلازمة كوشنغ"، نقص هرمون النمو ،[102] واضطرابات الأكل: نهام عصبي، ومتلازمة الأكل الليلي.[2] على الرغم من ذلك، فلا يُنظر إلى السمنة على أنها اضطرابٍ نفسي، لذا فهي ليست مدرجة ضمن الدليل التشخيصي والإحصائي للاضطرابات النفسية.[103] هذا وتتزايد مخاطر الإصابة بالسمنة والبدانة بين المرضى الذين يعانون من اضطراباتٍ نفسيةٍ دون غيرهم من الأفراد الذين لا يعانون منها.[104]
كما قد تتسبب بعض العقارات في زيادة الوزن أو التعرض لتغييراتٍ في تكوين الجسم، وهذه الأدوية تشتمل على الإنسولين، سلفونيليوريا، ثايازوليندايون، مضادات الذهان الغير نمطية، مضادات الاكتئاب، المنشطات، بالإضافة إلى بعض المضادات ومنها (الفينيتوين والفالبرويت) وكذلك البيزوتيفين وبعض صور وسائل منع الحمل الهرمونية.[2]
المحددات الاجتماعية
في حين تلعب التأثيرات الجينية دوراً هاماً في تفهم السمنة، إلا أنها لا تستطيع أن تفسر الزيادة الكبيرة الحالية والملاحظة في دولٍ بعينها أو في أنحاء العالم أجمع.[105] على الرغم من أنه من المقبول أن تناول السعرات الحرارية بشكل أكبر من استهلاكها داخل الجسم البشري يؤدي إلى السمنة على مستوى الأفراد، إلا أن سبب هذه التحولات فيما بين عاملي التناول والاستهلاك على المستوى المجتمعي ما زال محل نقاش وجدال. هناك عدد من النظريات تدور حول ذلك السبب، بينما يظن أغلب المختصين أن السبب هو مجموعة من العوامل المتنوعة.
يتنوع الارتباط بين الطبقة الاجتماعية ومؤشر كتلة الجسم على مستوى العالم. حيث توصلت دراسةٌ أُجريت عام 1989 إلى أن احتماليات كون المرأة سمينة في الدول المتقدمة قليلة. بينما لم يتم ملاحظة اختلافات ذات دلالة بين الرجال في الطبقات الاجتماعية المختلفة. ففي العالم النامي، تصيب السمنة النساء والرجال والأطفال في الطبقات الاجتماعية العالية بمعدلاتٍ أكبرٍ.[106] إلا أنه تم إجراء تحديثٍ لهذه الدراسة مرةً أخرى عام 2007، فوجدت نفس العلاقات لكنها كانت أضعف. وقد اعتقد أن انخفاض قوة الارتباط يرجع إلى آثار العولمة.[107] كما نشأت علاقةٌ ارتباطيةٌ بين مستويات السمنة عند الراشدين ونسبة المراهقين، بالدول المتقدمة، الذين يعانون من البدانة مع تفاوت الدخل. هذا وقد وجدت علاقةٌ مشابهةٌ بين "الولايات المختلفة" بدولة الولايات الأمريكية: حيث وجد أن المزيد من الراشدين - حتى في الطبقات الاجتماعية الأرقى- يعانون من السمنة في ولاياتٍ غير متساويةٍ في الدخل.[108]
تمت صياغة الكثير من التفسيرات للارتباطات القائمة بين مؤشر كتلة الجسم والطبقة الاجتماعية. حيث يُعتَقَد أن الأغنياء، في الدول المتقدمة، يستطيعون الحصول على المزيد من الأطعمة المغذية، إلا أن الضغط الاجتماعي يدفعهم إلى الاحتفاظ برشاقتهم، كما أن لديهم المزيد من الفرص جنباً إلى جنب مع التوقعات العريضة بالوصول إلى اللياقة البدنية. أما في الدول النامية، فيُعتقد أن القدرة على شراء الطعام، واستهلاك الطاقة العالي المصاحب للعمل الذي يتطلب مجهوداً بدنياً، والقيم الثقافية التي تُفَضِل أحجام الأجسام الأضخم، تسهم جميعاً في تلك الأنماط التي تمت ملاحظتها.[107] كما أن الاتجاهات نحو كتلة الجسم والتي يعتنقها الأفراد قد تلعب دوراً كبيراً في إصابة الفرد بالسمنة. هذا وقد وُجِدَ ارتباطاً في تغيرات مؤشر كتلة الجسم على مر الوقت بين الأصدقاء، الأبناء، الأزواج، والزوجات.[109] كما يبدو أن التوتر والمرتبة الاجتماعية التي يُنظَر إليها على أنها متدنية يزيدان من مخاطر الإصابة بالسمنة.[108][110][111]
كما يلعب التدخين دوراً هاماً في التأثير على وزن الفرد. فهؤلاء الذين يتوقفون عن التدخين من الرجال يكتسبون في المتوسط 4.4 كيلوجرامات (9.7 أرطال)، أما النساء فيكتسبن 5.00 كيلوجرامات (11.01 رطلاً) على مدار عشرة سنوات.[112] على الرغم من ذلك، فإن لتغيير معدلات التدخين تأثيراً ضعيفاً على المعدلات الكلية للسمنة.[113]
ويرتبط عدد أبناء الأسرة الواحدة، في الولايات المتحدة، بمخاطر إصابته بالسمنة. حيث أن احتمالية إصابة المرأة بالسمنة تزداد بنسبة 7% مع كل طفل، بينما تزداد احتمالية إصابة الرجل بنسبة 4% مع كل طفل.[114] يمكن تفسير هذا جزئياً بأن وجود أطفال معالين يؤدي إلى انخفاض المجهود البدني الذي يبذله الآباء في العالم الغربي.[115]
هذا ويلعب التمدن ولاتحضر، في العالم النامي، دوره في زيادة معدل الإصابة بالسمنة. في الصين يُلاحظ أن المعدلات الإجمالية للسمنة أقل من 5%، على الرغم من ذلك، فإن معدلات الإصابة بالسمنة تزيد في بعض المدن عن 20%.[116]
كما يُعتقد أن سوء التغذية يلعب دوراً في ارتفاع معدلات الاصابة بالسمنة، في سنٍ صغيرةٍ، بدول العالم النامي.[117] إن التغير في إفرازات الغدد الصماء والذي يحدث أثناء فترات سوء التغذية قد يدعم من عملية تخزين الدهون بمجرد أن تتاح المزيد من السعرات الحرارية.[117]
العوامل المعدية
ما زالت دراسة أثر العوامل المعدية على عملية التمثيل الغذائي (الأيض) ما زالت في مراحلها الأولى. حيث وجد أن الطفيليات المعوية تختلف فيما بين الأفراد المصابين بالسمنة والنحيفين. فتتوافر أدلة أن طفيليات المعدة عند كلٍ من المصابين بالسمنة والنحفاء تؤثر على القدرة الأيضية للأفراد. حيث يُعتقد أن هذا التغيير الواضح للقدرة الأيضية يتم بهدف منح سعةٍ أكبر للحصول على الطاقة مما يسهم في الإصابة بالسمنة. هذا ولم يتضح بعد سواءً كانت هذه الاختلافات هي سبب مباشر للسمنة أم نتيجة لها.[118]
كما وجد ارتباطاً بين الفيروسات والسمنة في البشر والعديد من فصائل الحيوانات المختلفة. ومن المقرر حاليًا أن يتم تحديد مدى إسهام هذه الارتباطات في ارتفاع معدل الإصابة بالسمنة.[119]
وظائف الأعضاء المرضية

يلخص فلير العديد من الآليات الفسيولوجية المرضية التي شاركت في تطور واستمرار السمنة.[120] وهنا يُلاحظ أن هذا المجال البحثي لم يكن موضوعاً للبحث والاستقصاء حتى تم اكتشاف اللبتين في عام 1994. ومنذ هذا الاكتشاف، تم التعرف على الكثير من الآليات الهرمونية الأخرى التي تسهم في تنظيم الشهية وتناول الطعام، وفي أنماط تخزين النسيج الدهني، وكذلك تطور المقاومة ضد الإنسولين. كما أنه منذ اكتشاف اللبتين، تم دراسة هرمون الغيرلين، الإنسولين، أوركسين، ببتيد 3-36، كوليسيتوكينين، وأديبونكتين، بالإضافة إلى الكثير من الوسائط الآخرين. حيث تمثل أديبونكتين مجموعة الوسطاء التي يتم إنتاجها يتم إنتاجها بواسطة النسيج الدهني؛ ويعتقد أنه يعدل الكثير من الأمراض المرتبطة بالسمنة.
يلعب كلٌ من اللبتين والغيرلين دوراً مكملاً فيما يتعلق بالتأثير على الشهية، حيث تنتج المعدة الغيرلين لتنظيم الشهية على المدى القصير (بمعنى أن يتم الأكل عندما تكون المعدة خالية وأن يتم إيقافه حينما تتمدد المعدة). بينما يقوم النسيج الدهني بإفراز اللبتين كمؤشرٍ لمخزون الدهون بالجسم، وهو يتدخل في التحكم في الشهية على المدى البعيد (بمعنى أن يتم الأكل بصورةٍ أكبرٍ حين يكون مخزون الدهون قليلاً وأن يتم الأكل بصورةٍ أقل عندما يكون مخزون الدهون كبيراً). وبالرغم من أن إعطاء اللبتين قد يكون فعالاً لدى مجموعةٍ فرعيةٍ صغيرةٍ من الذين يعانون من السمنة ونقصٍ في إفراز اللبتين، إلا أنه من المعتقد أن معظم المصابين بالسمنة لديهم مقاومة لهرمون اللبتين، حيث وجد أن لديهم مستوياتٍ أعلى منه.[121] ويعتقد أن هذه المقاومة تُفَسِر جزئياً السبب القائم وراء عدم فعالية إعطاء اللبتين في تقليل الشهية لدى أغلب المصابين بالسمنة.[120]

بينما يتم إنتاج الغيرلين واللبتين بصورةٍ غير مركزيةٍ، إلا أنهما يتحكمان في الشهية من خلال تأثيرهما على الجهاز العصبي المركزي. فهما وهورموناتٍ أخرى مرتبطةٍ بالشهية، على وجه الخصوص، يؤثرون على الوطاء، وهي منطقة في المخ لها دور أساسي في تنظيم تناول الطعام واستهلاك الطاقة. هناك العديد من المسارات داخل الوطاء والتي تشارك في دوره في تنظيم الشهية، ولربما يكون من أكثرها وضوحاً هو مسار الميلانوكورتين.[120] حيث يبدأ هذا المسار بجزءٍ من الوطاء، والنواة المقوسة التي تُخرِج إفرازاتها إلى الوطاء الجانبي والمنطقة الوطائية الوسطى، والتي تمثل مراكز تغذية الدماغ والشبع على التوالي.[122]
تحتوي النواة المقوسة على مجموعتين مميزتين من الخلايا العصبية.[120] تتمثل إحداها في ببتيديات عصبية والببتيد المرتبط بالأغوطي اللذان لهما مدخلات تنبيهية تسير في الوطاء الجانبي ومدخلات مثبطة نحو المنطقة الوطائية الوسطى. في حين تُعَبِر المجموعة الثانية عن الهرمون المبدئي "البروبيوميلانوكورتين" والناسخ المنظم للكوكايين والأمفيتامين، والذين لهما مدخلاتٍ منشطةٍ نحو المنطقة الوطائية الوسطى ومدخلات مثبطة نحو الوطاء الجانبي. وبالتالي فإن الخلايا العصبية الخاصة بالببتيد العصبي والببتيد المرتبط بالأغوطي تستثير عملية التغذية وتثبط من الإحساس بالشبع، بينما تستثير الخلايا العصبية الخاصة بالبروبيوميلانوكورتين عملية الشبع وتثبط من تناول الطعام أو التغذية. هذا ويتم تنظيم هاتين المجموعتين من الخلايا العصبية الخاصة بالنواة المقوسة جزئياً بواسطة اللبتين، حيث يثبط اللبتين مجموعة الببتيد العصبي والببتيد المرتبط بالأغوطي، بينما يستحث مجموعة البروبيوميلانوكورتين، وبالتالي فإن نقص هرومن اللبتين، والذي يكون إما على صورة غيابه أو وجود مقاومة له، يؤدي إلى النهم في تناول الطعام والذي قد يكون مسؤولاً عن بعض الأشكال الوراثية والمكتسبة للسمنة.[120]
العلاج
يتكون العلاج الأساسي للسمنة من التخسيس أو الحمية الغذائية والتمارين الرياضية.[62] حيث قد تؤدي برامج الحمية الغذائية إلى إنقاص الوزن على المدى القصير،[123] إلا أن الاحتفاظ بهذه الخسارة في الوزن يمكن أن يمثل مشكلةً، وعادة ما يتطلب هذا أن تصبح التدريبات البدنية والنظام الغذائي، المحتوي على سعراتٍ حراريةٍ أقل، جزءاً ثابتاً من نمط حياة الفرد.[124][125] مع ملاحظة أن معدلات النجاح في الحفاظ على الوزن بعد نقصانه منخفضة وتتراوح بين 2 و 20%.[126] مع هذا، ففي الأماكن التي تتوافر فيها الرعاية المطلوبة، احتفظ نحو 67% من الأفراد الذين فقدوا أكثر من 10% من وزنهم بهذا الانخفاض في الوزن، أو استمروا في خسارة الوزن لمدة عامٍ واحدٍ.[127] كما قد يحافظ المتوسط من هؤلاء الأفراد، الذين فقدوا من أوزانهم أكثر من ثلاثة كيلوجرامات من إجمالي وزن أجسامهم، على الاستمرار في هذا لمدة خمسة أعوامٍ.[128]
هذا وقد وجدت بعض الدراسات فوائداً هامةً مرتبطةً بخسارة الوزن وعلاقتها بمعدل الوفيات في بعض المجتمعات. حيث توصلت دراسةٌ مستقبليةٌ على النساء المصابات بالسمنة واللاتي تعانين من أمراضٍ مرتبطةٍ بزيادة الوزن، فإن نقصان الوزن المقصود وبأي كميةٍ كان مرتبطاً بانخفاض معدل الوفيات بنسبة 20%. أما في النساء المصابات بالسمنة واللاتي لا تعانين من أمراضٍ مرتبطةٍ بالسمنة، فإن خسارة 9 كيلوجرامات (20 رطلاً) كانت مرتبطة بانخفاض الوفيات بنسبة 25%.[129] في حين انتهت دراسةٌ حديثةٌ إلى أن مجموعاتٍ فرعيةٍ بعينها، مثل المصابين بداء سكري النمط الثاني والنساء يستفدن على المدى البعيد مما يخفض من معدلات في تلك المجموعات الفرعية بكل أسبابها، بينما لم تُظهر النتائج الخاصة بالرجال تحسناً مع نقص الوزن.[130] هذا وقد توصلت دراسةٌ أخرى تاليةٌ إلى أن الانخفاض في معدل الوفيات يرجع إلى نقصان الوزن المقصود عند الذين يعانون من السمنة المفرطة.[131] كما تُعد جراحات السمنة أكثر علاجات السمنة فاعلية؛ إلا أنه ومع هذا، فبسبب تكلفتها وخطر حدوث مضاعفات، يبحث الباحثون عن علاجاتٍ أخرى فعالةٍ وأقل خطورةٍ.
الحمية الغذائية
يمكن تقسيم الحميات الغذائية الهادفة إلى إنقاص الوزن إلى أربع فئات هي: حمية منخفضة الدهون، حمية منخفضة الكربوهيدرات، حمية منخفضة السعرات الحرارية، وحمية منخفضة السعرات الحرارية جداً.[123] حيث توصل تحليلٌ بعديٌ لستة تجاربٍ مضبوطةٍ عشوائيةٍ أنه لا يوجد اختلاف بين ثلاثةٍ من أنواع الحمية الرئيسية (منخفض السعرات، منخفض الكربوهيدرات، ومنخفض الدهون)، حيث أحدثت هذه الأنواع الثلاثة نقصاً في الوزن يقدر بما بين 2 و 4 كيلوجرامات (4.4 - 8.8 أرطال) في جميع الدراسات.[123] وفي خلال عامين أدت هذه الأنواع الثلاثة إلى فقدان وزن مشابه، بغض النظر عن مكونات التغذية الأساسية التي تم التركيز عليها.[132]
في حين تؤدي الحميات الغذائية المنخفضة جداً في السعرات الحرارية إلى خسارة ما بين 200 و 800 كيلو سعر حراري/ اليوم، مع الحفاظ على معدل ما يتم تناوله من بروتينات والحد من السعرات التي تنتجها كلٌ من الدهون والكربوهيدرات. حيث أنها تعرض الجسم للجوع الشديد، مما يؤدي إلى خسارةٍ في الوزن تتراوح بين 1.5 و 2.5 كيلوجرامات في المتوسط (3.3 – 5.5 أرطال). ومن ثم فلا يوصَى باستخدام هذا النوع من الحميات الغذائية بشكل عام لأنها مصاحَبة بأعراض جانبية ضارة، مثل تقلص كتلة العضلات، زيادة مخاطر الإصابة بالنقرس واختلال التوازن الكهرلي. ولذلك ينبغي أن يتم مراقبة ومتابعة هؤلاء الأفراد الذين يقومون بممارسة هذا النوع من الحميات الغذائية عن كثب من قِبَل طبيبٍ للوقاية من المضاعفات.[123]
التمارين الرياضية
تستهلك العضلات، في أثناء استخدامها وتطويعها، طاقة مأخوذة من الدهون والجليكوجين. وبسبب كبر حجم عضلة الساق، فإن كلاً من نشاطات المشي والجري وركوب الدراجات هي أكثر التمارين فعالية في تقليل دهون الجسم.[133] حيث يؤثر المران على توازن عناصر التغذية الرئيسية. ففي أثناء المران المعتدل، وهو ما يعادل المشي السريع، يتم الانتقال إلى استخدام أكبر للدهون كوقود.[134][135] ومن أجل الحفاظ على الصحة توصي جمعية القلب الأمريكية بالمران المعتدل لمدة 30 دقيقة كحدٍ أدنى خلال خمسة أيامٍ في الأسبوع على الأقل.[135]
كما توصل تحليلٌ بعديٌ لثلاثة وأربعين تجربةٍ مضبوطةٍ عشوائيةٍ أجراها تعاون كوكران العالمي (بالإنجليزية: Cochrane Collaboration) إلى أن المران وحده يؤدي إلى إنقاص وزنٍ محدودٍ. مع هذا، فعند القيام به مصاحباً لممارسة حميةٍ غذائيةٍ معينةٍ، قد نتج عنه خسارة وزنٍ تزيد بمقدار 1 كيلوجرام عن خسارة الوزن بالاعتماد على الحمية الغذائية وحدها. كما وجد أنه مع ممارسة درجةٍ أعلى من التمرينات الرياضية، يمكن خسارة 1.5 كيلوجرام من الوزن (3.3 أرطال).[136] وبالرغم من أن المران كما يمارس عند الأفراد العاديين له أثارٌ متواضعةٌ، إلا أنه قد وجدت علاقة بين الكمية والاستجابة، بحيث يمكن أن يؤدي المران المكثف إلى نقصٍ كبيرٍ في الوزن. ففي خلال 20 أسبوعاً من التدريب العسكري الأولي مع عدم التخفيض من الأغذية، فقد المجندون المصابون بالسمنة 12.5 كيلوجراماً (27.6 رطلاً).[137] ويبدو أنه يلزم مستوياتٌ عاليةٌ من النشاط البدني للحفاظ على خسارة الوزن.[138] كما يبدو أن عداد الخطوات مفيد لزيادة الدافعية. هذا وعلى مدار فترة تقدر بنحو 18 أسبوعاً في المتوسط من ممارسة النشاط البدني المتزايد بنسبة 27% يؤدي إلى نقصٍ قدره 0.38 في مؤشر كتلة الجسم.[139]
كما وجد أن اللافتات التي تشجع على استخدام السلالم وحملات التوعية الاجتماعية لها أثرٌ فعالٌ في زيادة التمارين الجسدية في المجتمع.[140] على سبيل المثال، تغلق مدينة بوغوتا بكولومبيا 113 كيلومتراً (70 ميلاً) من الطرق كل يوم أحدٍ من كل أسبوع وفي أيام العطلات لتُسَهِل على المواطنين ممارسة التمارين الرياضية، وتُعد مناطق المشاة هذه جزءً من الجهود المبذولة لمحاربة الأمراض المزمنة ومنها السمنة.[141]
برامج إنقاص الوزن
غالباً ما تعزز برامج إنقاص الوزن من إحداث تغييراتٍ في نمط الحياة وتعديل النظام الغذائي. قد تشتمل مثل تلك التغيرات على تناول وجباتٍ أصغرٍ، والامتناع عن أنواعٍ معينةٍ من الطعام، بالإضافة إلى القيام بمجهودٍ مقصودٍ من أجل ممارسة المزيد من التمارين الرياضية. هذا وتُمَكِن هذه البرامج الآخرين من أن يتواصلوا مع مجموعةٍ من الأفراد الذين يحاولون إنقاص أوزانهم كذلك، أملاً في أن يُشَجِع هذا المشاركين في المجموعة على إقامة علاقاتٍ متبادلةٍ مع بعضهم البعض.[142]
وهناك مجموعة من البرامج الشائعة، منها "ويت واتشرز" (بالإنجليزية: Weight Watchers)، "أوفرإييترز أنونيماس" (بالإنجليزية: Overeaters Anonymous)، و"جيني كريج". حيث يبدو أن هذه البرامج توفر إنقاصاً للوزن بدرجةٍ معتدلةٍ نحو (2.9 كيلو جرام أو ما يعادل 6.4 أرطال) أكثر من حميةٍ غذائيةٍ يتبعها المرء باعتماده على نفسه (0.2 كيلوجرام أي نحو 0.4 أرطال) على مدار فترةٍ زمنيةٍ قوامها عامان.[143] ويبدو أن البرامج القائمة على شبكة الإنترنت غير فعالة.[144] حيث قدمت الحكومة الصينية عدداً من "مزارع الدهون" والتي تيقصدها الأطفال الذين يعانون من السمنة بهدف دعم وتشجيع ممارسة التمارين ، كما تم تمرير قانونٍ يطالب هؤلاء الطلاب أن يمارسوا تلك التمارين لمدة ساعةٍ واحدةٍ يومياً في المدارس.[145][146]
العلاج الدوائي
دواءان فقط من أدوية السمنة تم اعتمادهما حالياً من قِبَل إدارة الأغذية والأدوية بغرض الاستخدام طويل المدى.[147] أحدهما هو أورليستات (Xenical)، والذي يُخَّفِض من امتصاص الأمعاء للدهون من خلال منع الليبيز البنكرياسي، والآخر هو سيبوترامين (Meridia) والذي يعمل في المخ لمنع تثبيط نورإبينفرين الناقلات العصبية: السيروتوينين، والدوبامين (والشبيه جداً ببعض مضادات الاكتئاب)، مما يقلل من شهية المرء تجاه تناول الطعام. والدواء الثالث هو ريمونابانت (Acomplia)، والذي يعمل من خلال تقييدٍ خاصٍ لعمل نظام القنب الداخلي. والذي تم تطويره من خلال المعرفة الخاصة بأن مدخني الحشيش غالباً ما يشعرون بالجوع، والتي غالباً ما يُشار إلى تلك الظاهرة باسم "المأكولات الخفيفة"، حيث تم اعتماده في "الدواء الثالث" في أوروبا كعلاجٍ للسمنة، إلا أنه لم يتلق قبولاً بالولايات المتحدة الأمريكية أو كندا، وذلك لدواعي السلامة والآمان.[148][149] وقد أوصت وكالة الأدوية الأوروبية في شهر أكتوبر من عام 2008 بإيقاف بيع ريمونابانت، حيث يبدو أن مخاطره أكبر من نفعه.[150]
إلا أنه من الملاحظ أن إنقاص الوزن مع استخدام تلك الأدوية له أثر بسيط متواضع. فعلى المدى البعيد، فإن متوسط نقص الوزن باستخدام أورليستات يصل إلى 2.9 كيلوجرام (6.4 أرطال) فقط، ومتوسط إنقاص الوزن مع تناول السيبوترامين يصل إلى 4.2 كيلوجرام (9.3 أرطال)، في حين يصل متوسط إنقاص الوزن مع تناول الريمونابانت إلى 4.7 كيلوجرام (10.4 أرطال). إلا أن تناول كلٍ من الأورليستات والريمونابانت يؤدي إلى تقليل احتمالية حدوث مرض السكري، وللأدوية الثلاثة جميعها تأثيراً على الكوليسترول. على الرغم من ذلك، فلا تتوفر سوى معلوماتٍ قليلةٍ عن الكيفية التي تؤثر بها هذه الأدوية على المضاعفات بعيدة المدى والآثار التي تخلفها السمنة.[151] في عام 2010 أشارت إدارة الأغذية والأدوية إلى أن السيبوترامين يزيد من مخاطر الإصابة بالنوبات القلبية والسكتات الدماغية عند الأفراد الذين يعانون من أمراضٍ قلبيةٍ.[152]
في الوقت ذاته يتواجد عددٌ من الأدوية الأقل شيوعاً. تمت الموافقة علي بعضها فقط بغرض الاستخدام على المدى القصير، والبعض الآخر يستخدم بدون تسمية، في حين ما زال هناك أدويةٍ أخرى تُستخدم بصورةٍ غير قانونيةٍ. وأغلب هذه الأدوية هي مثبطات للشهية، والتي تعمل على واحدةٍ أو أكثر من الناقلات العصبية.[153] هذا وقد تمت الموافقة على عقارات فينديمترازين (بونتريل)، ديثيلبروبين (تنيوايت) وفينترماين (أديبكس-بي) من قِبَل إدارة الأغذية والأدوية بغرض الاستخدام قصير المدى، بينما تستخدم أحياناً عقاقير بوبروبيون (ويلباترين) وتوبيرامات (توباماكس) وزونيساميد (زونجران) استخداماً غير مقننٍ بدون وصفةٍ طبيةٍ. في حين أثبت اللبتين البشري المصنع أنه فعالٌ للغاية مع المصابين بالسمنة بسبب وجود نقصٍ كاملٍ في اللبتين لديهم لأسباب خِلقية من خلال تخفيض اللبتين للطاقة المولدة واحتمالية زيادة استهلاك الطاقة. إلا أن مثل تلك الحالة نادرةٌ وهذا العلاج ليس فعالٍ في إنقاص الوزن عند أغلب الأفراد المصابين بالسمنة. ويتم حالياً البحث عما إذا كانت هذه الطريقة تساعد في الحفاظ على الوزن بعد إنقاصه أم لا.[154]
وتعتمد الفائدة التي تعود من تناول أدويةٍ معينةٍ على الظروف الحادثة. فيفضل إعطاء ميتفورمين (جلوكوفيج) لمرضى السكري زائدي الوزن، لأنه سيؤدي إلى إنقاص الوزن بصورة معتدلة مقارنة بالسلفونيليوريا أو الإنسولين.[155] إلا أنه ومن ناحيةٍ أخرى، فقد تتسبب مركبات الثايازوليندايون في زيادة الوزن مرةً أخرى، ولكنها تقلل من السمنة المركزية.[156] كما يسفر تعاطي مرضى السكر لعقاقير فلوكستين (بروزاك)، أورليستات، وسيبوترامين، لمدة تتراوح من 12 إلى 57 أسبوعاً عن خسارةٍ معتدلةٍ في الوزن كذلك. هذا وتشير الدلائل الأولية إلى وجود معاناة المرضى الذين يتعاطون سيبوترامين لعددٍ أكبر من المشكلات القلبية، مقارنةً بهؤلاء الذين لم يتعاطوه (11.4% مقابل 10%).[157] كما تبقى الفوائد الصحية طويلة المدى لهذه الأدوية غير واضحة.[158]
تم سحب فينفلورامين وديكسفينفلورامين من الأسواق في عام 1997،[147] بينما تم إلغاء إفيدرين (الذي وجد في العلاج العشبي الصيني الشعبي الماهوانج والمصنوع من إفيدرا سينيكا) من الأسواق في عام 2004.[159] كما لم يتم الموافقة على مركبات ديكسافيتامين بواسطة إدارة الأغذية والأدوية لعلاج السمنة[160] بسبب مخاوفٍ من الإدمان عليها.[147] حيث لا يوصى باستخدام هذه الأدوية جميعها بسبب الأعراض الجانبية الخطيرة لها.[161] مع هذا، يستخدم الناس من حينٍ لآخرٍ هذه الأدوية بصورةٍ غير قانونيةٍ.[162]
الجراحة
تمثل جراحات السمنة (جراحات إنقاص الوزن) استخدام التدخل الجراحي في علاج مشكلة السمنة. وبما أن لكل عمليةٍ جراحيةٍ مضاعفاتها الخاصة بها، فالجراحة لا يوصى بها إلا للأشخاص المصابين بالسمنة (مؤشر كتلة جسم > 40) وفشلوا في إنقاص أوزانهم من خلال تغيير نظم حميتهم المتبعة وتناول العقارات. وهنا تعتمد جراحات إنقاص الوزن على العديد من المبادئ: تتمثل الطريقتان الأكثر شهرة في (الأولى) التقليل من حجم المعدة (على سبيل المثال ربط المعدة المعدل وجراحة ربط المعدة الرأسية التجميلية)، والتي ينتج عنها إحساس مبكرٍ بالشبع، وتخفيض طول الأمعاء التي تتعرض للغذاء)، وهي طريقةٌ تقلل من الامتصاص بصورةٍ مباشرةٍ. وجراحة ربط المعدة يمكن العودة فيها بالمريض لحاله الأول أما جراحة تقصير الأمعاء فلا يمكن معها ذلك. هذا بالإضافة إلى أنه يمكن عمل بعض الإجراءات الجراحية من خلال استخدام [المنظار البطني. إلا أن المضاعفات الناجمة عن جراحة إنقاص الوزن متعددة ومتكررة.[163]
في حين ترتبط الجراحة الهادفة للقضاء على السمنة المفرطة بخسارة الوزن على المدى البعيد وانخفاض معدل الوفيات بشكل عام. حيث وجدت إحدى الدراسات أن خسارة الوزن تكون فيما بين 14% و 25% على مدار عشرة سنوات (وفقاً لنوع العملية التي أُجريت) ، وانخفاضاً قدره 29% في الوفيات بجميع أسبابها إذا ما قورن ذلك بإجراءات إنقاص الوزن القياسية.[164] كما وجد انخفاضاً ملحوظاً في احتمالية الإصابة بالسكري وأمراض القلب والسرطان بعد إجراء جراحات السمنة.[165][166] حيث يقع انخفاضٌ ملحوظٌ في الوزن خلال الشهور الأولى بعد إجراء الجراحة، ويستمر هذا الانخفاض على المدى البعيد. في حين ظهر في إحدى الدراسات ارتفاعاً غير مفهومٍ للوفيات الناجمة عن الحوادث والانتحار، لكن هذا لا يعادل فائدة الوقاية من الأمراض.[166] فعند المقارنة بين الطريقتين السابقتين، يُلاحظ أن طريقة تحويل مجرى المعدة تؤدي إلى تقليل الوزن بنحو 30% أكثر من عمليات ربط المعدة بعد مرور عامٍ من الجراحة.[167]
هذا ولم يتم تحديد فاعلية شفط الدهون في مقاومة السمنة بشكلٍ جيدٍ بعد. حيث تفيد بعض الدراسات بوجود فوائد لتلك الطريقة،[168] بينما لم توضح دراساتٍ أخرى وجود أية فائدة من وراء تلك الإجراءات.[169] إن العلاج الذي ينطوي على وضع بالون داخل المعدة من خلال استخدام مناظير المعدة يعد من الجراحات الواعدة في المجال. حيث تسفر إحدى أنواع هذه البالونات عن انخفاض الوزن بمقدار 5.7 من وحدات مؤشر كتلة الجسم خلال ستة أشهر أو 14.7 كيلوجراماً (أو ما يعادل 32.4 رطلاً). إلا أنه من الشائع اكتساب ذلك الوزن المفود بعد التخلص من ذلك البالون، بينما لم يستطع 4.2% من الأشخاص تحمل استخدامه.[7]
بروتوكولات العلاج
قامت الكثير من بلدان العالم الغربي بعمل [المبادئ التوجيهية للممارسة السريرية، في محاولةٍ منها لمواجهة المعدلات المتزايدة من الإصابة بالسمنة. فقد نشرت كلٌ من أستراليا،[170] كندا،[62] الإتحاد الأوروبي،[25] والولايات المتحدة[171] بروتوكولاتها منذ عام 2004.
وفي إحدى بيانات تلك المبادئ التوجيهية للممارسة السريرية التي أصدرتها الكلية الأمريكية للأطباء، جاءت التوصيات الخمس التالية:[171]
- الأفراد ذوي مؤشر كتلة جسمٍ أكبر من 30 ينبغي أن يتم إرشادهم لإتباع حميةٍ غذائيةٍ وممارسة التمارين الرياضية، بالإضافة إلى تدخلاتٍ سلوكيةٍ أخرى ذات صلة بخسارة الوزن، وكذلك وضع أهدافٍ حقيقيةٍ لإنقاص الوزن.
- إذا لم يتم تحقيق هذه الأهداف، يمكن تقديم العلاج الدوائي للأفراد المصابين بالسمنة. كما يجب أن يتم إعلام الفرد باحتمالية تعرضه لآثارٍ جانبيةٍ وعدم القدرة على توفير بياناتٍ خاصةٍ بأمان هذه المستحضرات وفاعليتها على المدى الطويل.
- يمكن أن يتكون الدواء العلاجي من سيبوترامين، أورليستات، فينترماين، ديثيلبروبين، فلوكسيتين، وبوبروبيون. مع إمكانية تناول أدويةٍ أقوى مثل أمفيتامين مع حالات السمنة الأكثر حدة. هذا ويمكن تناول مثيامفيتامين بصورةٍ اختياريةٍ. وليس هناك ما يكفي من الدلائل كي نوصي بتناول سترالين أو توبيرامات أو زونيساميد.
- بالنسبة للأفراد ذوي مؤشر كتلة جسمٍ أكبر من 40 والذين فشلوا في تحقيق الأهداف الموضوعة لإنقاص الوزن (سواءً بتناول علاجٍ أو بدونه) وأصيبوا بمضافعاتٍ مرتبطةٍ بالسمنة، فيمكن تحويلهم إلى جراحات السمنة. إلا أنه ينبغي أن يكون الفرد على علمٍ بالمضاعفات المحتملة.
- ينبغي أن يتم إحالة المرضى الذين يحتاجون لجراحات السمنة إلى المراكز العلاجية التي تستقبل تلك الحالات بشكلٍ مكثفٍ، حيث تشير الدلائل إلى أن الجراحين الذين قاموا بهذه الجراحات بشكل متكرر تقل لديهم المضاعفات.
إنتهت المبادئ التوجيهية للممارسة السريرية التي أصدرتها اللجنة الأمريكية للخدمات الوقائية إلى عدم وجود الأدلة الكافية كي نوصي بالإرشاد السلوكي المعتاد من أجل الوصول إلى إتباع نظام غذائي صحي لدى الأفراد في أماكن الرعاية الأولية، إلا أنه يوصَى بإتباع نظامٍ غذائيٍ سلوكي مكثف في حالات الأفراد الذين يعانون من زيادة دهون بالدم وعوامل الخطورة الأخرى التي قد تؤدي إلى التعرض لأمراض القلب المزمنة أو أي مرضٍ مزمنٍ مرتبطٍ بالتغذية. هذا ويمكن القيام بالإرشاد المكثف من خلال أطباء الرعاية الأولية أو بإحالة المريض إلى متخصصين آخرين، مثل أخصائي التغذية أو اختصاصي الجميات الغذائية.[56][172]
كما قامت كندا بكتابة ونشر قواعد إرشادية للمارسة المبنية على الأدلة في عام 2006. حيث تحاول هذه القواعد الإرشادية أن تتوجه نحو الوقاية والعلاج لأمراض السمنة على مستوى الفرد والمجتمع عند كلٍ من الأطفال والبالغين.[62] كما نشر الاتحاد الأوروبي قواعد إرشادية للممارسة السريرية في عام 2008 في محاولةٍ منه لمواجهة معدلات السمنة المتزايدة في أوروبا.[25] في حين قامت أستراليا بصياغة القواعد الإرشادية الخاصة بها في عام 2004.[170]
انتشار مرض السمنة
قالب:صورة مزدوجة كانت السمنة قبل القرن العشرين من الأمراض النادرة:[173] إلا أن منظمة الصحة العالمية أعلنت عام 1997 السمنة كوباءٍ عالميٍ[75] وطبقاً لتقديرات منظمة الصحة العالمية عام 2005 فإن 400 مليون فرد على الأقل من البالغين (9.8%) يعانون من السمنة، بمعدلاتٍ إصابةٍ أكبر بين النساء عن الرجال.[174] هذا ويرتفع معدل السمنة أيضاً مع السن من سن 50 إلى 60 عاماً على الأقل[175] ويتزايد انتشار معدلات السمنة المفرطة في الولايات المتحدة وأستراليا وكندا بشكلٍ أسرعٍ من المعدل العام لانتشار السمنة.[15][176][177]
إن السمنة التي اعتبرت يوماً مشكلةً في البلدان ذات الدخل المرتفع، تتزايد معدلاتها حالياً في جميع أرجاء العالم، مؤثرة على الدول النامية والمتقدمة على السواء.[25] إلا أنه تم ملاحظة هذه الزيادة بصورةٍ أكبرٍ في البيئات الحضرية.[174] والمنطقة الوحيدة في العالم التي لا تنتشر فيها السمنة هي منطقة الصحراء الكبرى.[2]
الصحة العامة
تتنبأ منظمة الصحة العالمية بأن زيادة الوزن والسمنة سيحلا محل مشكلات الصحة العامة التقليدية مثل نقص التغذية والأمراض المعدية كإثنين من الأسباب الأساسية في حالة الصحية المتردية.[178] تمثل السمنة مشكلة صحةٍ عموميةٍ ومشكلةً للنظام العام بسبب انتشارها والتكاليف والآثار الصحية التي تسببها.[179] هذا وتسعى مجهودات الصحة العامة إلى فهم وتصحيح العوامل البيئية المسؤولة عن زيادة معدلات الإصابة بالسمنة في المجتمعات. حيث تسعى الحلول إلى تغيير العوامل المسببة لزيادة استهلاك السعرات الحرارية وتقليل النشاط البدني. كما تشتمل هذه المجهودات على توفير الوجبات الغذائية لطلاب المدارس والتي تمولها الحكومات، الحد من تناول الأطفال للأطعمة غير ذات القيمة الغذائية بصورةٍ مباشرةٍ،[180] بالإضافة إلى تقليل من فرص الحصول على المشروبات المحلاة بالسكر داخل المدارس.[181] وكذلك بذل المزيد من المجهود لتسهيل الذهاب إلى المتنزهات والحدائق بالإضافة إلى تمهيد المزيد من ممرات سير المشاه، وذلك كله عند بناء المدن الجديدة.[182]
كما نشرت الكثير من دول العالم والجماعات تقاريراً بشأن السمنة. ففي عام 1998 تم نشر القواعد الإرشادية الخاصة بالحكومة الأمريكية تحت العنوان: "إرشادات إكلينيكية حول التعرف على زيادة الوزن والسمنة وتقييمهما وعلاجهما عند الراشدين".[183] أما في عام 2006 نشرت شبكة السمنة الكندية "القواعد الإرشادية للممارسة السريرية الكندية في علاج السمنة والوقاية منها عند الراشدين والأطفال". وهو دليلٌ شاملٌ مبنيٌ على أدلةٍ موجهةٍ إلى علاج الوزن الزائد والسمنة والوقاية منهما عند الراشدين والأطفال.[184]
في عام 2004، أصدرت كلية الأطباء الملكية بالمملكة المتحدة، كلية الصحة العامة، والكلية الملكية لطب وصحة الطفل، تقريراً بعنوان "تكديس المشكلات" والذي أكد على مشكلة السمنة المتنامية في المملكة المتحدة.[185] في العام نفسه، نشرت لجنة الصحة التابعة لمجلس العموم البريطاني "بحثها الأكثر شمولاً [...] على الإطلاق" عن أثر السمنة على الصحة والمجتمع في المملكة المتحدة والحلول الممكنة للمشكلة.[186] وفي عام 2006،أصدرت المؤسسة القومية للامتياز الصحي والإكلينيكي قواعد إرشادية عن تشخيص وعلاج السمنة، وعن مقتضيات السياسة الواجب الأخذ بها للمؤسسات غير الصحية مثل المجالس المحلية.[187]
هذا وحذر تقرير السير ديريك وانليس، أحد المستشارين الماليين للحكومة البريطانية، الصادر صدر في عام 2007، لمؤسسة صندوق تمويل الملك من أنه إن لم يتم إتخاذ إجراءاتٍ إضافيةٍ، فإن السمنة ستصبح قادرة على إعاقة عمل لجنة خدمات الصحة القومية من الناحية المالية.[188] أما في الولايات المتحدة، فتعمل العديد من المؤسسات، ومنها تحالف مؤسسة بيل كلينتون من أجل جيلٍ أصحٍ، ومؤسسة العمل من أجل أطفال أصحاء، على محاربة السمنة عند الأطفال. بالإضافة إلى ذلك، فقد استضافت مراكز مكافحة الأمراض واتقائها أول مؤتمرٍ لزيادة الوزن في عام 2009 والذي هدفت من خلاله إلى جذب اهتمام الأمة إلى وباء السمنة.[189]
هناك طرق شاملة يتم دراستها لمحاربة المعدلات المرتفعة من السمنة. يقسم إطار العمل الخاص بخطة العمل على مكافحة السمنة (بالإنجليزية: The Obesity Policy Action) الإجراءات المتبعة إلى سياسات استهلالية ووسيطة ونهائية. تعمل السياسات الاستهلالية على تغيير المجتمع، بينما تحاول السياسات الوسيطة تغيير سلوك الفرد لمنع السمنة، في حين تحاول السياسات النهائية والمرتبطة بنهاية المسار أن تعالج من يعانوا فعلاً من السمنة.[190]
التأثير الاقتصادي

بالإضافة إلى تأثيراتها الصحية، تؤدي السمنة إلى العديد من المشاكل بما في ذلك مقابلة المشاكل في التوظيف [192][193] وزيادة تكاليف إنجاز العمل. حيث تتلمس كل مستويات المجتمع مثل تلك التأثيرات، سواءً أكان ذلك على الصعيد الفردي أو المجتمعي أو المؤسسي أو الحكومي.
ويتراوح الرقم التقديري لكم الإنفاق السنوي على منتجات التخسيس من 40 إلى 100 مليون دولار في الولايات المتحدة الأمريكية وحدها.[194] ففي عام 1998، وصلت النفقات الطبية المرتبطة بالسمنة إلى 78.5 مليارًا أو 9.1 % من إجمالي النفقات الطبية، [195][196] بينما قُدِرَت تكلفة النفقات المرتبطة بالسمنة في كندا بنحو 2 مليون دولار كندي في عام 1997، أي ما يعادل (2.4 % من إجمالي التكاليف الصحية).[62]
لقد وجد أن برامج الوقاية من السمنة تخفض من تكاليف علاج الأمراض المرتبطة بالسمنة. مع هذا، فكلما عاش الأفراد لمدة أطول كانت نفقاتهم الطبية أكثر. لهذا انتهى الباحثون إلى أن تخفيض السمنة قد يحسن الصحة العامة، لكن من غير المحتمل أن يخفض الإنفاق العام على الصحة.[197]
يمكن أن تؤدي السمنة إلى الرفض الاجتماعي أو إلى مساوئ تتعلق بالتوظيف.[192] فعند مقارنتهم بأقرانهم من أصحاب الوزن الطبيعي، يُلاحظ أن العمال الذين يعانون من السمنة لديهم معدلات أعلى من التغيب عن العمل، وأخذ المزيد من الإجازات المرضية مما يزيد من التكاليف بالنسبة لأصحاب العمل ويقلل من الإنتاجية.[198] لقد وجدت دراسةٌ ركزت على موظفي جامعة ديوك أن الأفراد الذين لديهم مؤشر كتلة جسم أعلى من 40 طالبوا بضعف طلبات التعويض عن إصابات العمل عن أقرانهم من الموظفين الذين لديهم مؤشر كتلة جسم مقداره يتراوح بين 18.5 و 24.9. كما أنهم أيضاً تغيبوا عن العمل أكثر من 12 مرةً عن زملائهم. هذا وكانت أكثر الإصابات شيوعاً بين هذه المجموعة بسبب السقطات والحمل، مما يؤثر على أطرافهم السفلى، الرسغين أو اليدين، والظهر.[199] لقد وافق مجلس تأمينات موظفي ولاية ألاباما الأمريكية على خطةٍ مثيرةٍ للجدل تقضي بدفع العمال الذين يعانون من السمنة 25 دولاراً في الشهر إذا لم يتخذوا إجراءاتٍ تقلل من أوزانهم ويحسنوا حالتهم الصحية. لقد بدأ العمل بهذه الخطة في يناير 2010 وهي تنفذ على هؤلاء الذين لديهم مؤشر كتلة جسم يزيد على 35 كيلوجرام/م2 والذين يفشلون في تحقيق تحسينات في صحتهم خلال عام.[200]
يرى بعض الباحثين أن هناك احتمالية أقل لتعيين المصابين بالسمنة في وظيفة وترقيتهم.[201] كما أنهم يتقاضون أجوراً أقل من نظرائهم الطبيعيين للقيام بنفس العمل. فتتقاضى النساء السمينات في المتوسط 6% أقل بينما يتقاضى الرجال المصابون بالسمنة 3% أقل.[202]
هناك مجالات خاصة، مثل الطيران وصناعات الأغذية، لها مشاكلٍ خاصةٍ مرتبطةٍ بالسمنة. فبسبب معدلات السمنة المتزايدة، تتكبد خطوط الطيران تكاليفٍ أكبرٍ للوقود وتتلقى ضغوطاً لزيادة عرض المقاعد.[203] في عام 2001، كلف الوزن الزائد للمسافرين المصابين بالسمنة الخطوط الجوية 275 مليون دولار أمريكي.[204] كما زادت تكاليف المطاعم بسبب الدعاوى القضائية التي تتهمهم بالتسبب في السمنة.[205] مما دعى الكونجرس الأمريكي عام 2005 إلى مناقشة تشريعاً يمنع إقامة الدعاوى القضائية على الصناعة الغذائية فيما يتعلق بالسمنة، إلا أن هذا التشريع لم يصبح قانوناً.[205]
التاريخ والثقافة
أصل التسمية
أُشتقت كلمة Obesity من الأصل اللاتيني obesitas والتي تعني "سمين، أو بدين، أو ممتلئ". وĒsus وهو التصريف الثالث من الفعل edere (يأكل)، حيث أضيفت ob (زيادة) إليها.[206] كما وثَّق قاموس أوكسفورد الإنجليزي أول استخدامٍ لهذا اللفظ في عام 1611 بواسطة راندل كوتجريف.[207]
الجوانب التاريخية

كان اليونانيون هم أول من تعرَّف على السمنة كاضطرابِ صحيٍ.[173] حيث كتب أبقراط «إن البدانة ليست مرضاً في ذاتها فقط، لكنها نذيراً لغيرها من الأمراض أيضاً».[2] هذا وقد ربط الجراح الهندي "سارشوتا" (القرن السادس قبل الميلاد) بين أمراض السمنة والسكري واضطرابات القلب.[209] كما أوصى بممارسة العمل الجسدي من أجل علاجها وعلاج آثارها الجانبية.[209] في أغلب التاريخ البشري حارب الإنسان ندرة الطعام.[210] لهذا فقد أُعتُبِرَت السمنة تاريخياً علامةً على الثروة والرخاء. وقد كانت شائعة بين كبار موظفي الدولة في أوروبا في العصور الوسطى وعصر النهضة[208] وأيضاً في الحضارات القديمة بشرق آسيا.[211]
مع بداية الثورة الصناعية، أُدرِك أن القوة الاقتصادية والعسكرية للأمم تعتمد على كل من حجم الجسم وقوته عند كلٍ من الجنود والعمال.[75] كما أن زيادة متوسط كتلة الجسم مما يعتبر الآن وزناً أقل من الطبيعي إلى ما يعتبر المدى الطبيعي الحالي لعب دوراً هاماً في تطور المجتمعات الصناعية.[75] لذا فقد زاد الطول والوزن خلال القرن التاسع عشر في العالم المتقدم. خلال القرن العشرين، بعدما وصلت المجتمعات إلى أقصى طولٍ تسمح به جيناتها، بدأ الوزن في الزيادة بمعدلاتٍ أكبرٍ من الطول، مما جعل من السمنة نتيجةً لتلك الأحداث.[75] وفي الخمسينات من القرن العشرين، أدت الثروة في العالم المتقدم إلى انخفاض الوفيات بين الأطفال، لكن مع زيادة الوزن أصبحت أمراض الكلى والقلب أكثر شيوعاً.[75][212] كما أدركت شركات التأمين خلال هذه الفترة العلاقة بين الوزن ومتوسط العمر المأمول فزادت رسوماً إضافيةً على الأفراد الذين يعانون من السمنة.[2]
نظرت الكثير من الثقافات عبر التاريخ إلى السمنة على أنها نتيجةٌ لعيبٍ في الشخصية. فقد كانت "الشخصية السمينة" في الكوميديا اليونانية توصف بالنهم وتكون مثاراً للسخرية. أما في أيام المسيح، فقد كان ينظر إلى الطعام على أنه ممر إلى خطيئتي الكسل والشهوة.[9] في حين يُنظر إلى الوزن الزائد في الثقافة الغربية الحديثة على أنه شيءٌ غير جذابٍ، وعادة ما يتم الربط بين السمنة وانطباعاتٍ نمطيةٍ سلبيةٍ. كما قد يواجه الأفراد من جميع المراحل العمرية النفور المجتمعي، أوقد يتم استهدافهم من قِبَل المشاغبين أو قد يبتعد عنهم أقرانهم. والسمنة مرةً أخرى هي سببٌ للتفرقة.[201]

كما تختلف الرؤى العامة في المجتمع الغربي المرتبطة بوزن الجسم الصحي عن تلك الرؤى المرتبطة بالوزن المثالي، وقد تغير كليهما منذ بداية القرن العشرين. حيث أصبح الوزن الذين يُنظر إليه على أنه مثالي أقل منذ العشرينات من القرن العشرين. يتضح ذلك من خلال معرفة حقيقة أن متوسط طول الفائزات بمهرجان ملكة جمال أمريكا زاد بمقدار 2% من عام 1922 إلى 1999، بينما تناقص متوسط وزنهن بمقدار 12%.[213] من ناحيةٍ أخرى، فقد تغيرت رؤى الناس فيما يتعلق بالوزن الصحي للاتجاه المضاد. ففي بريطانيا ارتفع الوزن الذي يعتبر الناس أنفسهم بدناء إذا وصلوا إليه بشكلٍ دالٍ إحصائياً في عام 2007 عنه في عام 1999.[214] ومن ثم يعتقد أن هذه التغييرات نجمت عن المعدلات المتزايدة من البدانة مما أدى إلى قبول متزايد لدهون الجسم الزائدة كما لو كانت أمراً طبيعياً.[214]
وينظر إلى السمنة إلى الوقت الحالي على أنها علامةٌ على الثروة والصحة الجيدة في الكثير من أجزاء القارة الإفريقية. حيث أصبح هذا الأمر شائعاً على وجه الخصوص منذ بدء انتشار وباء فيروس نقص المناعة البشرية.[2]
الفنون
عرضت أولى التماثيل النحتية للجسم البشري، خلال الفترة الممتدة بين عاميّ 20.000 و 35.000 قبل الميلاد، سيداتٍ سميناتٍ. يرجع البعض تماثيل الإلهة فينوس إلى نزعة التأكيد على الخصوبة بينما يشعر البعض بأنها تمثل "السمنة" التي كانت موجودة عند الناس في هذا العصر.[9] لكن تغيب البدانة في الفن اليوناني والروماني، والذي قد يعبر عن محاولتهم الحفاظ على مُثُلِهم المتعلقة بعدم المغالاة. كما استمر ذلك خلال فترةٍ طويلةٍ من التاريخ الأوروبي المسيحي، حيث لم يتم تصوير سوى هؤلاء الذين ينتمون لمنزلةٍ اجتماعيةٍ اقتصاديةٍ منخفضةٍ على أنهم يتسمون بالبدانة.
بدأت الطبقة العليا تتباهى بأحجامها الضخمة خلال عصر النهضة، ويمكن ملاحظة ذلك في لوحات هنري الثامن وأليساندرو دل بورو.[9] كما صور بيتر بول روبنس (1577- 1640) النساء بأجسادهن الكاملة في صوره بصورةٍ منتظمةٍ، ومن هنا جاء جاء المصطلح Rubenesque، بمعنى امرأة ضخمة جميلة. وما زالت هؤلاء النساء، على الرغم من هذا، تحافظن على شكل "الساعة الرملية" بعلاقته بالخصوبة.[215] في حين تغيرت الرؤى تجاه السمنة في العالم الغربي خلال القرن التاسع عشر. فبعد قرونٍ من كون السمنة مرادفٍ للثروة والمنزلة الاجتماعية، بدأ الناس يرون النحافة على أنها هي المعيار المرغوب.[9]
تقبل الحجم الكبير والجدل الدائر حول السمنة

يتمثل الهدف الأساسي لحركة تقبل البدانة في التقليل من التفرقة الممارسة ضد الأفراد الذين يعانون من البدانة أوالسمنة.[216][217] على الرغم من هذا، يحاول بعض المشاركين في هذه الحركة أن يلغي من العلاقة القائمة بين السمنة والنتائج الصحية السلبية.[218]
كما تشجع العديد من المؤسسات القائمة على تقبل السمنة، والتي زاد ظهورها في النصف الأخير من القرن العشرين.[219] حيث تكونت الرابطة القومية لزيادة تقبل السمنة في عام 1969 وهي تصف نفسها بأنها مؤسسةٌ حقوقيةٌ مدنيةٌ مكرسةٌ لإنهاء التفريق على أساس الحجم.[220]
كما تعد الرابطة الدولية لتقبل الحجم مؤسسةً غير حكوميةٍ تم تأسيسها في عام 1997. وهي ذات توجهٍ عالميٍ وتصف رسالتها بأنها تزيد من حجم القبول وتساعد على إنهاء التفريق على أساس الوزن.[221] تحاول هذه المجموعات أن تحصل على اعترافٍ بأن السمنة تمثل "إعاقة" وفقاً لما ورد بقانون العجز الأمريكي. إلا أن النظام التشريعي الأمريكي قرر أن تكاليف الصحة العامة المرتقبة تزيد على فوائد تمرير القانون الذي يحارب التفرقة كي يشمل السمنة.[218]
هناك العديد من الكتب مثل "أسطورة الحمية" (بالإنجليزية: The Diet Myth) لمؤلفه بول كامبوس والذي ورد به أن المخاطر الصحية للسمنة غير مثبتة تقريباً، وأن المشكلة الحقيقية تتمثل في التفرقة الاجتماعية التي يواجهها البدناء.[222] وعلى نفس الوتيرة، يقول مايكل جارد في كتابه "وباء السمنة" (بالإنجليزية: The Obesity Epidemic) أن السمنة هي بنيةٌ أيدلوجيةٌ أخلاقيةٌ أكثر منها مشكلة صحية.[223] كما تحاول جماعاتٍ أخرى أن تلغي علاقة السمنة بالحالة الصحية المتردية. كما يقوم مركز حرية المستهلك، وهو منظمةٌ مدعومة جزئياً من قِبَل بواسطة شركات الأغذية والمطاعم، بعمل إعلاناتٍ توضح أن السمنة ليست وباء، وأن كل ما يُقال إنما هو مبالغة.[224]
ومن المعروف أن الأفراد يختارون شركاء حياتهم المستقبليين من أصحاب كتلة الجسم المشابهة لهم.[225] وبالتالي فإن المعدلات المتزايدة للسمنة وفرت فرصاً أكبر للبدناء كي يجدوا شركاء حياةٍ لهم. كما أطلقت بعض الثقافات الفرعية على أنفسهم أنها ثقافاتٍ منجذبةٍ على وجه الخصوص للبدناء. حيث تعد كلٌ من ظاهرة "تعقب البدناء"[226] و"المعجبين بالبدناء"[227] من أمثلة تلك الثقافات.
الأبحاث
وجد أن عقار لوركاسيرين فعال في علاج السمنة حيث يحقق انخفاضاً في الوزن قدره 5.8 كيلوجرام في سنةٍ واحدةٍ في مقابل 2.2 كيلوجرام باستخدام الدواء الوهمي (بلاسيبو).[228] ويتم حالياً اختبار الحصوات المعدية المزيفة التي يمكن التحكم بها (وهي أجسام غريبة عن الجسم يمكن بلعها ويمكن لها أن تتورم داخل المعدة لتقليل حجمها).[229] هذا وأوضح أن استخدام عقار نالتريكسون المصاحب لعقار بوبروبيون في مرحلة التجريب الثالثة يؤدي إلى انخفاض في الوزن بمقدار يتراوح بين 5 و 6% مقارنة بواحد بالمئة للدواء الوهمي.[230]
سمنة أطفال
يتنوع معدل مؤشر كتلة الجسم الصحي وفقا للسن والجنس عند الأطفال. حيث تُعَرَّف السمنة عند الأطفال والمراهقين على أنها مؤشر كتلة الجسم الأكبر من الرتبة المئوية الخامسة والتسعين.[13] وقد تم تحديد البيانات المرجعية التي يتم بناء هذه النسب عليها من الفترة بين عاميّ 1963 و 1994 وبالتالي لم تتأثر بالزيادات الحالية في الوزن.[14]
هذا وقد وصلت السمنة عند الأطفال إلى نسبٍ وبائيةٍ في القرن الحادي والعشرين، مع ارتفاع معدلات السمنة في كل من الدول النامية والمتقدمة على السواء. حيث زادت معدلات السمنة عند الأطفال الكنديين من 11% في الثمانينات من القرن العشرين إلى ما يزيد على 30% في فترة التسعينات، بينما زادت معدلات إصابة الأطفال البرازيليين بالسمنة في الفترة نفسها من 4 إلى 14%.[231]
ومثلما في السمنة عند الراشدين، تسهم العديد من العوامل في زيادة معدلات الإصابة بالسمنة عند الأطفال. حيث يعتقد أن النظام الغذائي المتغير وانخفاض النشاط البدني هما السببان الأكثر أهميةٍ وبروزٍ في الارتفاع الحالي لتلك المعدلات.[232]
ولأن السمنة في الطفولة تستمر عادةً إلى الرشد وهي مرتبطة بالعديد من الأمراض المزمنة، فإن الأطفال المصابين بالسمنة غالباً ما يتم فحصهم للتأكد من خلوهم من ضغط الدم المرتفع، السكري، زيادة دهون الدم والكبد الدهني.[62]
إن العلاجات المستخدمة مع الأطفال تتمثل في تغييراتٍ في نمط الحياة والأساليب السلوكية بشكلٍ أساسيٍ. ولم يتم الموافقة من قبل إدارة الأغذية والأدوية على استخدام العلاجات الدوائية مع هذه المرحلة السنية.[231]
سمنة الحيوانات الأخرى
كما تنتشر سمنة الحيوانات الأليفة في الكثير من الدول. حيث تتراوح معدلات الوزن الزائد والسمنة في الكلاب بالولايات المتحدة الأمريكية من 23% إلى 41%، حيث أن 5.1% من الكلاب مصابةٌ بالسمنة.[233] أما معدلات السمنة في القطط أعلى بقليلٍ حيث تصل إلى 6.4%.[233] في حين وجد أن معدلات السمنة بين الكلاب في أستراليا في بيئات الرعاية البيطرية تصل إلى 7.6%.[234] هذا وترتبط مخاطر الإصابة بالسمنة عند الكلاب بما إذا كان أصحابهم يعانون من السمنة أم لا، ومع هذا، فلا يوجد مثل هذا الارتباط بين القطط وأصحابها.[235]
المراجع
مصادر وقراءات إضافية
- Jebb S. and Wells J. قياس مكونات الجسم عند البالغين والأطفال In:Peter G. Kopelman, Ian D. Caterson, Michael J. Stock, William H. Dietz (2005). السمنة السريرية عند المراهقين والأطفال: في كلٍ من المراهقين والأطفال. Blackwell Publishing. pp. 12–28. ISBN 140-511672-2.
- Kopelman P., Caterson I. استعراض علاج وإدارة السمنة في:Peter G. Kopelman, Ian D. Caterson, Michael J. Stock, William H. Dietz (2005). السمنة السريرية عند المراهقين والأطفال: في كلٍ من المراهقين والأطفال. Blackwell Publishing. pp. 319–326. ISBN 140-511672-2.
- معهد القلب والرئة والدم القومي (NHLBI) (1998). إرشادات سريرية حول تشخيص وتقويم وعلاج الوزن الزائد والسمنة عند البالغين (PDF). International Medical Publishing, Inc. ISBN 1-58808-002-1.
- "السمنة: إرشاد الوقاية والتشخيص والتقييم وإدارة (علاج) الوزن الزائد والسمنة عند البالغين والأطفال" (pdf). معهد الصحة والامتياز السريري(NICE). خدمات الصحة القومية (NHS). 2006. Retrieved April 8, 2009.
- Puhl R., Henderson K., and Brownell K. الآثار الاجتماعية للسمنة في:Peter G. Kopelman, Ian D. Caterson, Michael J. Stock, William H. Dietz (2005). السمنة السريرية عند المراهقين والأطفال: في كلٍ من المراهقين والأطفال. Blackwell Publishing. pp. 29–45. ISBN 140-511672-2.
- Seidell JC. مرض السمنة – التعريف والتشخيص في:Peter G. Kopelman, Ian D. Caterson, Michael J. Stock, William H. Dietz (2005). السمنة السريرية عند المراهقين والأطفال: في كلٍ من المراهقين والأطفال. Blackwell Publishing. pp. 3–11. ISBN 140-511672-2.
- منظمة الصحة العالمية (WHO) (2000). سلسلة التقرير الفني 894:السمنة: الوقاية والعلاج من الوباء العالمي (PDF). Geneva: World Health Organization. ISBN 92-4-120894-5.
- Fumento, Michael (1997). السمين في الأرض: الأزمات الصحية وكيفية مساعدة الأمريكيين البدناء لأنفسهم. New York: Penguin Books. ISBN 0-140261443.
- Keller, Kathleen (2008). موسوعة السمنة. Thousand Oaks, Calif: Sage Publications, Inc. ISBN 1-4129-5238-7.
- Kolata, Gina (2007). إعادة التفكير في كون المرء نحيفاً: العلم الجديد لفقدان الوزن – والأساطير والحقائق وراء الحمية الغذائية. Picador. ISBN 0-312-42785-9.
- Kopelman, Peter G. (2005). السمنة السريرية عند المراهقين والأطفال: في كلٍ من المراهقين والأطفال. Blackwell Publishing. p. 493. ISBN 140-511672-2.
- Levy-Navarro, Elena (2008). ثقافة السمنة في عصور التمدن الأولى والأخيرة. Palgrave Macmillan. ISBN 0230601235.
- Pool, Robert (2001). البدين: محاربة مرض السمنة. Oxford, UK: Oxford University Press. ISBN 0-19-511853-7.
انظر أيضا
وصلات خارجية
| المزيد من الصور والملفات في كومنز عن: سمنة |
- كيف نتغلب على أزمة البدانة مجلة العلوم الأمريكية - النسخة العربية
- منظمة الصحة العالمية – صفحات السمنة
- الحمية الغذائية وأنماط التغذية والوقاية من الأمراض المزمنة (ومنها السمنة) بواسطة منظمة الصحة العالمية ومنظمة الأغذية والزراعة)
- موقع السمنة في Endotext
- فريق عمل دولي على السمنة والبدانة
- السمنة في مراكز ضبط السمنة (الولايات المتحدة الأمريكية)
- جمعية السمنة (بالولايات المتحدة الأمريكية)
- منتدى السمنة الوطني [المملكة البريطانية المتحدة
- الجمعية الأسترالية لدراسة السمنة
- طبيب العرب: شفط الدهون وازالة الدهون في معالجة السمنة
- حساب مؤشر البدانة من الهيئة الصحية الاسلامية
- ↑ 1٫0 1٫1 WHO 2000 p.6
- ↑ 2٫00 2٫01 2٫02 2٫03 2٫04 2٫05 2٫06 2٫07 2٫08 2٫09 2٫10 2٫11 2٫12 2٫13 2٫14 2٫15 2٫16 2٫17 2٫18 2٫19 2٫20 2٫21 2٫22 2٫23 2٫24 2٫25 2٫26 2٫27 2٫28 2٫29 2٫30 2٫31 2٫32 2٫33 2٫34 Haslam DW, James WP (2005). "Obesity". Lancet. 366 (9492): 1197–209. PMID 16198769. doi:10.1016/S0140-6736(05)67483-1.
- ↑ 3٫0 3٫1 WHO 2000 p.9
- ↑ Kushner, Robert (2007). Treatment of the Obese Patient (Contemporary Endocrinology). Totowa, NJ: Humana Press. p. 158. ISBN 1-59745-400-1. Retrieved April 5, 2009.
- ↑ 5٫0 5٫1 Adams JP, Murphy PG (2000). "Obesity in anaesthesia and intensive care". Br J Anaesth. 85 (1): 91–108. PMID 10927998. doi:10.1093/bja/85.1.91. Unknown parameter
|month=ignored (|date=suggested) (help) - ↑ NICE 2006 p.10–11
- ↑ 7٫0 7٫1 Imaz I, Martínez-Cervell C, García-Alvarez EE, Sendra-Gutiérrez JM, González-Enríquez J (2008). "Safety and effectiveness of the intragastric balloon for obesity. A meta-analysis". Obes Surg. 18 (7): 841–6. PMID 18459025. doi:10.1007/s11695-007-9331-8. Unknown parameter
|month=ignored (|date=suggested) (help) - ↑ 8٫0 8٫1 Barness LA, Opitz JM, Gilbert-Barness E (2007). "Obesity: genetic, molecular, and environmental aspects". Am. J. Med. Genet. A. 143A (24): 3016–34. PMID 18000969. doi:10.1002/ajmg.a.32035. Unknown parameter
|month=ignored (|date=suggested) (help) - ↑ 9٫0 9٫1 9٫2 9٫3 9٫4 Woodhouse R (2008). "Obesity in art: A brief overview". Front Horm Res. 36: 271–86. ISBN 9783805584296. PMID 18230908. doi:10.1159/000115370.
- ↑ Sweeting HN (2007). "Measurement and definitions of obesity in childhood and adolescence: A field guide for the uninitiated". Nutr J. 6: 32. PMC 2164947
 . PMID 17963490. doi:10.1186/1475-2891-6-32.
. PMID 17963490. doi:10.1186/1475-2891-6-32.
- ↑ NHLBI p.xiv
- ↑ Gray DS, Fujioka K (1991). "Use of relative weight and Body Mass Index for the determination of adiposity". J Clin Epidemiol. 44 (6): 545–50. PMID 2037859. doi:10.1016/0895-4356(91)90218-X.
- ↑ 13٫0 13٫1 "Healthy Weight: Assessing Your Weight: BMI: About BMI for Children and Teens". Center for disease control and prevention. Retrieved April 6, 2009.
- ↑ 14٫0 14٫1 Flegal KM, Ogden CL, Wei R, Kuczmarski RL, Johnson CL (2001). "Prevalence of overweight in US children: comparison of US growth charts from the Centers for Disease Control and Prevention with other reference values for body mass index". Am. J. Clin. Nutr. 73 (6): 1086–93. PMID 11382664. Unknown parameter
|month=ignored (|date=suggested) (help) - ↑ 15٫0 15٫1 Sturm R (2007). "Increases in morbid obesity in the USA: 2000–2005". Public Health. 121 (7): 492–6. PMC 2864630
 . PMID 17399752. doi:10.1016/j.puhe.2007.01.006. Unknown parameter
. PMID 17399752. doi:10.1016/j.puhe.2007.01.006. Unknown parameter |month=ignored (|date=suggested) (help) - ↑ Kanazawa M, Yoshiike N, Osaka T, Numba Y, Zimmet P, Inoue S (2002). "Criteria and classification of obesity in Japan and Asia-Oceania". Asia Pac J Clin Nutr. 11 Suppl 8: S732–S737. PMID 12534701. doi:10.1046/j.1440-6047.11.s8.19.x. Unknown parameter
|month=ignored (|date=suggested) (help) - ↑ Bei-Fan Z; Cooperative Meta-Analysis Group of Working Group on Obesity in China (2002). "Predictive values of body mass index and waist circumference for risk factors of certain related diseases in Chinese adults: study on optimal cut-off points of body mass index and waist circumference in Chinese adults". Asia Pac J Clin Nutr. 11 Suppl 8: S685–93. PMID 12534691. doi:10.1046/j.1440-6047.11.s8.9.x. Unknown parameter
|month=ignored (|date=suggested) (help) - ↑ 18٫0 18٫1 Freedman DM, Ron E, Ballard-Barbash R, Doody MM, Linet MS (2006). "Body mass index and all-cause mortality in a nationwide US cohort". Int J Obes (Lond). 30 (5): 822–9. PMID 16404410. doi:10.1038/sj.ijo.0803193. Unknown parameter
|month=ignored (|date=suggested) (help) - ↑ Mokdad AH, Marks JS, Stroup DF, Gerberding JL (2004). "Actual causes of death in the United States, 2000" (PDF). JAMA. 291 (10): 1238–45. PMID 15010446. doi:10.1001/jama.291.10.1238. Unknown parameter
|month=ignored (|date=suggested) (help) - ↑ 20٫0 20٫1 Allison DB, Fontaine KR, Manson JE, Stevens J, VanItallie TB (1999). "Annual deaths attributable to obesity in the United States". JAMA. 282 (16): 1530–8. PMID 10546692. doi:10.1001/jama.282.16.1530. Unknown parameter
|month=ignored (|date=suggested) (help) - ↑ 21٫0 21٫1 21٫2 Whitlock G, Lewington S, Sherliker P; et al. (2009). "Body-mass index and cause-specific mortality in 900 000 adults: collaborative analyses of 57 prospective studies". Lancet. 373 (9669): 1083–96. PMC 2662372
 . PMID 19299006. doi:10.1016/S0140-6736(09)60318-4. Unknown parameter
. PMID 19299006. doi:10.1016/S0140-6736(09)60318-4. Unknown parameter |month=ignored (|date=suggested) (help) - ↑ Calle EE, Thun MJ, Petrelli JM, Rodriguez C, Heath CW (1999). "Body-mass index and mortality in a prospective cohort of U.S. adults". N. Engl. J. Med. 341 (15): 1097–105. PMID 10511607. doi:10.1056/NEJM199910073411501. Unknown parameter
|month=ignored (|date=suggested) (help) - ↑ Pischon T, Boeing H, Hoffmann K; et al. (2008). "General and abdominal adiposity and risk of death in Europe". N. Engl. J. Med. 359 (20): 2105–20. PMID 19005195. doi:10.1056/NEJMoa0801891. Unknown parameter
|month=ignored (|date=suggested) (help) - ↑ Manson JE, Willett WC, Stampfer MJ; et al. (1995). "Body weight and mortality among women". N. Engl. J. Med. 333 (11): 677–85. PMID 7637744. doi:10.1056/NEJM199509143331101.
- ↑ 25٫0 25٫1 25٫2 25٫3 Tsigosa Constantine; Hainer, Vojtech; Basdevant, Arnaud; Finer, Nick; Fried, Martin; Mathus-Vliegen, Elisabeth; Micic, Dragan; Maislos, Maximo; Roman, Gabriela (2008). "Management of Obesity in Adults: European Clinical Practice Guidelines". The European Journal of Obesity. 1 (2): 106. PMID 20054170. doi:10.1159/000126822. Unknown parameter
|month=ignored (|date=suggested) (help) - ↑ Fried M, Hainer V, Basdevant A; et al. (2007). "Inter-disciplinary European guidelines on surgery of severe obesity". Int J Obes (Lond). 31 (4): 569–77. PMID 17325689. doi:10.1038/sj.ijo.0803560. Unknown parameter
|month=ignored (|date=suggested) (help) - ↑ Peeters A, Barendregt JJ, Willekens F, Mackenbach JP, Al Mamun A, Bonneux L (2003). "Obesity in adulthood and its consequences for life expectancy: A life-table analysis" (PDF). Ann. Intern. Med. 138 (1): 24–32. PMID 12513041. Unknown parameter
|month=ignored (|date=suggested) (help) - ↑ Grundy SM (2004). "Obesity, metabolic syndrome, and cardiovascular disease". J. Clin. Endocrinol. Metab. 89 (6): 2595–600. PMID 15181029. doi:10.1210/jc.2004-0372.
- ↑ Seidell 2005 p.9
- ↑ 30٫0 30٫1 Bray GA (2004). "Medical consequences of obesity". J. Clin. Endocrinol. Metab. 89 (6): 2583–9. PMID 15181027. doi:10.1210/jc.2004-0535.
- ↑ Shoelson SE, Herrero L, Naaz A (2007). "Obesity, inflammation, and insulin resistance". Gastroenterology. 132 (6): 2169–80. PMID 17498510. doi:10.1053/j.gastro.2007.03.059. Unknown parameter
|month=ignored (|date=suggested) (help) - ↑ Shoelson SE, Lee J, Goldfine AB (2006). "Inflammation and insulin resistance". J. Clin. Invest. 116 (7): 1793–801. PMC 1483173
 . PMID 16823477. doi:10.1172/JCI29069. Unknown parameter
. PMID 16823477. doi:10.1172/JCI29069. Unknown parameter |month=ignored (|date=suggested) (help) - ↑ Dentali F, Squizzato A, Ageno W (2009). "The metabolic syndrome as a risk factor for venous and arterial thrombosis". Semin. Thromb. Hemost. 35 (5): 451–7. PMID 19739035. doi:10.1055/s-0029-1234140. Unknown parameter
|month=ignored (|date=suggested) (help) - ↑ Yusuf S, Hawken S, Ounpuu S, Dans T, Avezum A, Lanas F, McQueen M, Budaj A, Pais P, Varigos J, Lisheng L, INTERHEART Study Investigators. (2004). "Effect of potentially modifiable risk factors associated with myocardial infarction in 52 countries (the INTERHEART study): Case-control study". Lancet. 364 (9438): 937–52. PMID 15364185. doi:10.1016/S0140-6736(04)17018-9.
- ↑ Darvall KA, Sam RC, Silverman SH, Bradbury AW, Adam DJ (2007). "Obesity and thrombosis". Eur J Vasc Endovasc Surg. 33 (2): 223–33. PMID 17185009. doi:10.1016/j.ejvs.2006.10.006. Unknown parameter
|month=ignored (|date=suggested) (help) - ↑ 36٫0 36٫1 36٫2 36٫3 36٫4 Yosipovitch G, DeVore A, Dawn A (2007). "Obesity and the skin: skin physiology and skin manifestations of obesity". J. Am. Acad. Dermatol. 56 (6): 901–16; quiz 917–20. PMID 17504714. doi:10.1016/j.jaad.2006.12.004. Unknown parameter
|month=ignored (|date=suggested) (help) - ↑ Hahler B (2006). "An overview of dermatological conditions commonly associated with the obese patient". Ostomy Wound Manage. 52 (6): 34–6, 38, 40 passim. PMID 16799182. Unknown parameter
|month=ignored (|date=suggested) (help) - ↑ 38٫0 38٫1 38٫2 Arendas K, Qiu Q, Gruslin A (2008). "Obesity in pregnancy: pre-conceptional to postpartum consequences". J Obstet Gynaecol Can. 30 (6): 477–88. PMID 18611299. Unknown parameter
|month=ignored (|date=suggested) (help) - ↑ Anand G, Katz PO (2008). "Gastroesophageal reflux disease and obesity". Rev Gastroenterol Disord. 8 (4): 233–9. PMID 19107097.
- ↑ Harney D, Patijn J (2007). "Meralgia paresthetica: diagnosis and management strategies". Pain Med. 8 (8): 669–77. PMID 18028045. doi:10.1111/j.1526-4637.2006.00227.x.
- ↑ Bigal ME, Lipton RB (2008). "Obesity and chronic daily headache". Curr Pain Headache Rep. 12 (1): 56–61. PMID 18417025. doi:10.1007/s11916-008-0011-8. Unknown parameter
|month=ignored (|date=suggested) (help) - ↑ Sharifi-Mollayousefi A, Yazdchi-Marandi M, Ayramlou H; et al. (2008). "Assessment of body mass index and hand anthropometric measurements as independent risk factors for carpal tunnel syndrome". Folia Morphol. (Warsz). 67 (1): 36–42. PMID 18335412. Unknown parameter
|month=ignored (|date=suggested) (help) - ↑ Beydoun MA, Beydoun HA, Wang Y (2008). "Obesity and central obesity as risk factors for incident dementia and its subtypes: A systematic review and meta-analysis". Obes Rev. 9 (3): 204–18. PMID 18331422. doi:10.1111/j.1467-789X.2008.00473.x. Unknown parameter
|month=ignored (|date=suggested) (help) - ↑ Wall M (2008). "Idiopathic intracranial hypertension (pseudotumor cerebri)". Curr Neurol Neurosci Rep. 8 (2): 87–93. PMID 18460275. doi:10.1007/s11910-008-0015-0. Unknown parameter
|month=ignored (|date=suggested) (help) - ↑ Munger KL, Chitnis T, Ascherio A. (2009). Body size and risk of MS in two cohorts of US women. Neurology. 73(19):1543-50. doi:10.1212/WNL.0b013e3181c0d6e0 PMID 19901245
- ↑ Calle EE, Rodriguez C, Walker-Thurmond K, Thun MJ (2003). "Overweight, obesity, and mortality from cancer in a prospectively studied cohort of U.S. adults". N. Engl. J. Med. 348 (17): 1625–38. PMID 12711737. doi:10.1056/NEJMoa021423. Unknown parameter
|month=ignored (|date=suggested) (help) - ↑ 47٫0 47٫1 47٫2 Poulain M, Doucet M, Major GC; et al. (2006). "The effect of obesity on chronic respiratory diseases: pathophysiology and therapeutic strategies". CMAJ. 174 (9): 1293–9. PMC 1435949
 . PMID 16636330. doi:10.1503/cmaj.051299. Unknown parameter
. PMID 16636330. doi:10.1503/cmaj.051299. Unknown parameter |month=ignored (|date=suggested) (help) - ↑ Choi HK, Atkinson K, Karlson EW, Curhan G (2005). "Obesity, weight change, hypertension, diuretic use, and risk of gout in men: the health professionals follow-up study". Arch. Intern. Med. 165 (7): 742–8. PMID 15824292. doi:10.1001/archinte.165.7.742. Unknown parameter
|month=ignored (|date=suggested) (help) - ↑ Tukker A, Visscher T, Picavet H (2008). "Overweight and health problems of the lower extremities: osteoarthritis, pain and disability". Public Health Nutr. 12 (3): 1–10. PMID 18426630. doi:10.1017/S1368980008002103. Unknown parameter
|month=ignored (|date=suggested) (help) - ↑ Molenaar EA, Numans ME, van Ameijden EJ, Grobbee DE (2008). "[Considerable comorbidity in overweight adults: results from the Utrecht Health Project]". Ned Tijdschr Geneeskd (in Dutch; Flemish). 152 (45): 2457–63. PMID 19051798. Unknown parameter
|month=ignored (|date=suggested) (help) - ↑ Esposito K, Giugliano F, Di Palo C, Giugliano G, Marfella R, D'Andrea F, D'Armiento M, Giugliano D (2004). "Effect of lifestyle changes on erectile dysfunction in obese men: A randomized controlled trial". JAMA. 291 (24): 2978–84. PMID 15213209. doi:10.1001/jama.291.24.2978.
- ↑ Hunskaar S (2008). "A systematic review of overweight and obesity as risk factors and targets for clinical intervention for urinary incontinence in women". Neurourol. Urodyn. 27 (8): 749–57. PMID 18951445. doi:10.1002/nau.20635.
- ↑ Ejerblad E, Fored CM, Lindblad P, Fryzek J, McLaughlin JK, Nyrén O (2006). "Obesity and risk for chronic renal failure". J. Am. Soc. Nephrol. 17 (6): 1695–702. PMID 16641153. doi:10.1681/ASN.2005060638.
- ↑ Makhsida N, Shah J, Yan G, Fisch H, Shabsigh R (2005). "Hypogonadism and metabolic syndrome: Implications for testosterone therapy". J. Urol. 174 (3): 827–34. PMID 16093964. doi:10.1097/01.ju.0000169490.78443.59. Unknown parameter
|month=ignored (|date=suggested) (help) - ↑ 55٫0 55٫1 Schmidt DS, Salahudeen AK (2007). "Obesity-survival paradox-still a controversy?". Semin Dial. 20 (6): 486–92. PMID 17991192. doi:10.1111/j.1525-139X.2007.00349.x.
- ↑ 56٫0 56٫1 56٫2 U.S. Preventive Services Task Force (2003). "Behavioral counseling in primary care to promote a healthy diet: recommendations and rationale" ([وصلة مكسورة]). Am Fam Physician. 67 (12): 2573–6. PMID 12825847. Unknown parameter
|month=ignored (|date=suggested) (help) - ↑ Habbu A, Lakkis NM, Dokainish H (2006). "The obesity paradox: Fact or fiction?". Am. J. Cardiol. 98 (7): 944–8. PMID 16996880. doi:10.1016/j.amjcard.2006.04.039. Unknown parameter
|month=ignored (|date=suggested) (help) - ↑ Romero-Corral A, Montori VM, Somers VK; et al. (2006). "Association of bodyweight with total mortality and with cardiovascular events in coronary artery disease: A systematic review of cohort studies". Lancet. 368 (9536): 666–78. PMID 16920472. doi:10.1016/S0140-6736(06)69251-9.
- ↑ Oreopoulos A, Padwal R, Kalantar-Zadeh K, Fonarow GC, Norris CM, McAlister FA (2008). "Body mass index and mortality in heart failure: A meta-analysis". Am. Heart J. 156 (1): 13–22. PMID 18585492. doi:10.1016/j.ahj.2008.02.014. Unknown parameter
|month=ignored (|date=suggested) (help) - ↑ Oreopoulos A, Padwal R, Norris CM, Mullen JC, Pretorius V, Kalantar-Zadeh K (2008). "Effect of obesity on short- and long-term mortality postcoronary revascularization: A meta-analysis". Obesity (Silver Spring). 16 (2): 442–50. PMID 18239657. doi:10.1038/oby.2007.36. Unknown parameter
|month=ignored (|date=suggested) (help) - ↑ Diercks DB, Roe MT, Mulgund J; et al. (2006). "The obesity paradox in non-ST-segment elevation acute coronary syndromes: Results from the Can Rapid risk stratification of Unstable angina patients Suppress ADverse outcomes with Early implementation of the American College of Cardiology/American Heart Association Guidelines Quality Improvement Initiative". Am Heart J. 152 (1): 140–8. PMID 16824844. doi:10.1016/j.ahj.2005.09.024. Unknown parameter
|month=ignored (|date=suggested) (help) - ↑ 62٫0 62٫1 62٫2 62٫3 62٫4 62٫5 Lau DC, Douketis JD, Morrison KM, Hramiak IM, Sharma AM, Ur E (2007). "2006 Canadian clinical practice guidelines on the management and prevention of obesity in adults and children [summary]". CMAJ. 176 (8): S1–13. PMC 1839777
 . PMID 17420481. doi:10.1503/cmaj.061409. Unknown parameter
. PMID 17420481. doi:10.1503/cmaj.061409. Unknown parameter |month=ignored (|date=suggested) (help) - ↑ Bleich S, Cutler D, Murray C, Adams A (2008). "Why is the developed world obese?". Annu Rev Public Health. 29: 273–95. PMID 18173389. doi:10.1146/annurev.publhealth.29.020907.090954.
- ↑ Drewnowski A, Specter SE (2004). "Poverty and obesity: the role of energy density and energy costs". Am. J. Clin. Nutr. 79 (1): 6–16. PMID 14684391. Unknown parameter
|month=ignored (|date=suggested) (help) - ↑ Nestle M, Jacobson MF (2000). "Halting the obesity epidemic: A public health policy approach". Public Health Rep. 115 (1): 12–24. PMC 1308552
 . PMID 10968581. doi:10.1093/phr/115.1.12.
. PMID 10968581. doi:10.1093/phr/115.1.12.
- ↑ James WP (2008). "The fundamental drivers of the obesity epidemic". Obes Rev. 9 Suppl 1: 6–13. PMID 18307693. doi:10.1111/j.1467-789X.2007.00432.x. Unknown parameter
|month=ignored (|date=suggested) (help) - ↑ Keith SW, Redden DT, Katzmarzyk PT; et al. (2006). "Putative contributors to the secular increase in obesity: Exploring the roads less traveled". Int J Obes (Lond). 30 (11): 1585–94. PMID 16801930. doi:10.1038/sj.ijo.0803326.
- ↑ 68٫0 68٫1 68٫2 68٫3 68٫4 خطأ استشهاد: وسم
<ref>غير صحيح؛ لا نص تم توفيره للمراجع المسماةEarth09 - ↑ "USDA: frsept99b". United States Department of Agriculture. Retrieved January 10, 2009.
- ↑ "Diet composition and obesity among Canadian adults". Statistics Canada.
- ↑ National Control for Health Statistics. "Nutrition For Everyone". Centers for Disease Control and Prevention. Retrieved 2008-07-09.
- ↑ Marantz PR, Bird ED, Alderman MH (2008). "A call for higher standards of evidence for dietary guidelines". Am J Prev Med. 34 (3): 234–40. PMID 18312812. doi:10.1016/j.amepre.2007.11.017. Unknown parameter
|month=ignored (|date=suggested) (help) - ↑ Flegal KM, Carroll MD, Ogden CL, Johnson CL (2002). "Prevalence and trends in obesity among US adults, 1999–2000". JAMA. 288 (14): 1723–1727. PMID 12365955. doi:10.1001/jama.288.14.1723. Unknown parameter
|month=ignored (|date=suggested) (help) - ↑ Wright JD, Kennedy-Stephenson J, Wang CY, McDowell MA, Johnson CL (2004). "Trends in intake of energy and macronutrients—United States, 1971–2000". MMWR Morb Mortal Wkly Rep. 53 (4): 80–2. PMID 14762332. Unknown parameter
|month=ignored (|date=suggested) (help) - ↑ 75٫0 75٫1 75٫2 75٫3 75٫4 75٫5 Caballero B (2007). "The global epidemic of obesity: An overview". Epidemiol Rev. 29: 1–5. PMID 17569676. doi:10.1093/epirev/mxm012.
- ↑ Malik VS, Schulze MB, Hu FB (2006). "Intake of sugar-sweetened beverages and weight gain: a systematic review". Am. J. Clin. Nutr. 84 (2): 274–88. PMID 16895873. Unknown parameter
|month=ignored (|date=suggested) (help) - ↑ Olsen NJ, Heitmann BL (2009). "Intake of calorically sweetened beverages and obesity". Obes Rev. 10 (1): 68–75. PMID 18764885. doi:10.1111/j.1467-789X.2008.00523.x. Unknown parameter
|month=ignored (|date=suggested) (help) - ↑ Rosenheck R (2008). "Fast food consumption and increased caloric intake: a systematic review of a trajectory towards weight gain and obesity risk". Obes Rev. 9 (6): 535–47. PMID 18346099. doi:10.1111/j.1467-789X.2008.00477.x. Unknown parameter
|month=ignored (|date=suggested) (help) - ↑ Lin BH, Guthrie J and Frazao E (1999). "Nutrient contribution of food away from home". In Frazão E. Agriculture Information Bulletin No. 750: America's Eating Habits: Changes and Consequences. Washington, DC: US Department of Agriculture, Economic Research Service. pp. 213–239.
- ↑ Pollan, Michael (22 April 2007). "You Are What You Grow". New York Times. Retrieved 2007-07-30.
- ↑ Kopelman and Caterson 2005:324.
- ↑ "Metabolism alone doesn't explain how thin people stay thin" (registration required). John Schieszer. The Medical Post. Retrieved December 31, 2008.
- ↑ Seidell 2005 p.10
- ↑ 84٫0 84٫1 84٫2 "WHO: Obesity and overweight". World Health Organization. Retrieved January 10, 2009.
- ↑ 85٫0 85٫1 85٫2 85٫3 "WHO | Physical Inactivity: A Global Public Health Problem". World Health Organization. Retrieved February 22, 2009.
- ↑ 86٫0 86٫1 86٫2 Ness-Abramof R, Apovian CM (2006). "Diet modification for treatment and prevention of obesity". Endocrine. 29 (1): 5–9. PMID 16622287. doi:10.1385/ENDO:29:1:135. Unknown parameter
|month=ignored (|date=suggested) (help) - ↑ Salmon J, Timperio A (2007). "Prevalence, trends and environmental influences on child and youth physical activity". Med Sport Sci. 50: 183–99. PMID 17387258. doi:10.1159/000101391.
- ↑ Borodulin K, Laatikainen T, Juolevi A, Jousilahti P (2008). "Thirty-year trends of physical activity in relation to age, calendar time and birth cohort in Finnish adults". Eur J Public Health. 18 (3): 339–44. PMID 17875578. doi:10.1093/eurpub/ckm092. Unknown parameter
|month=ignored (|date=suggested) (help) - ↑ Brownson RC, Boehmer TK, Luke DA (2005). "Declining rates of physical activity in the United States: what are the contributors?". Annu Rev Public Health. 26: 421–43. PMID 15760296. doi:10.1146/annurev.publhealth.26.021304.144437.
- ↑ Gortmaker SL, Must A, Sobol AM, Peterson K, Colditz GA, Dietz WH (1996). "Television viewing as a cause of increasing obesity among children in the United States, 1986–1990". Arch Pediatr Adolesc Med. 150 (4): 356–62. PMID 8634729. Unknown parameter
|month=ignored (|date=suggested) (help) - ↑ Vioque J, Torres A, Quiles J (2000). "Time spent watching television, sleep duration and obesity in adults living in Valencia, Spain". Int. J. Obes. Relat. Metab. Disord. 24 (12): 1683–8. PMID 11126224. doi:10.1038/sj.ijo.0801434. Unknown parameter
|month=ignored (|date=suggested) (help) - ↑ Tucker LA, Bagwell M (1991). "Television viewing and obesity in adult females" (PDF). Am J Public Health. 81 (7): 908–11. PMC 1405200
 . PMID 2053671. doi:10.2105/AJPH.81.7.908. Unknown parameter
. PMID 2053671. doi:10.2105/AJPH.81.7.908. Unknown parameter |month=ignored (|date=suggested) (help) - ↑ "Media + Child and Adolescent Health: A Systematic Review" (pdf). Ezekiel J. Emanuel. Common Sense Media. 2008. Retrieved April 6, 2009.
- ↑ Mary Jones. "Case Study: Cataplexy and SOREMPs Without Excessive Daytime Sleepiness in Prader Willi Syndrome. Is This the Beginning of Narcolepsy in a Five Year Old?". European Society of Sleep Technologists. Retrieved April 6, 2009.
- ↑ Poirier P, Giles TD, Bray GA; et al. (2006). "Obesity and cardiovascular disease: pathophysiology, evaluation, and effect of weight loss". Arterioscler. Thromb. Vasc. Biol. 26 (5): 968–76. PMID 16627822. doi:10.1161/01.ATV.0000216787.85457.f3. Unknown parameter
|month=ignored (|date=suggested) (help) - ↑ Yang W, Kelly T, He J (2007). "Genetic epidemiology of obesity". Epidemiol Rev. 29: 49–61. PMID 17566051. doi:10.1093/epirev/mxm004.
- ↑ Walley AJ, Asher JE, Froguel P (2009). "The genetic contribution to non-syndromic human obesity". Nat. Rev. Genet. 10 (7): 431–42. PMID 19506576. doi:10.1038/nrg2594. Unknown parameter
|month=ignored (|date=suggested) (help) - ↑ Farooqi S, O'Rahilly S (2006). "Genetics of obesity in humans". Endocr. Rev. 27 (7): 710–18. PMID 17122358. doi:10.1210/er.2006-0040. Unknown parameter
|month=ignored (|date=suggested) (help) - ↑ Kolata,Gina (2007). Rethinking thin: The new science of weight loss – and the myths and realities of dieting. Picador. p. 122. ISBN 0-312-42785-9.
- ↑ Chakravarthy MV, Booth FW (2004). "Eating, exercise, and "thrifty" genotypes: Connecting the dots toward an evolutionary understanding of modern chronic diseases". J. Appl. Physiol. 96 (1): 3–10. PMID 14660491. doi:10.1152/japplphysiol.00757.2003.
- ↑ Wells JC (2009). "Ethnic variability in adiposity and cardiovascular risk: the variable disease selection hypothesis". Int J Epidemiol. 38 (1): 63–71. PMID 18820320. doi:10.1093/ije/dyn183. Unknown parameter
|month=ignored (|date=suggested) (help) - ↑ Rosén T, Bosaeus I, Tölli J, Lindstedt G, Bengtsson BA (1993). "Increased body fat mass and decreased extracellular fluid volume in adults with growth hormone deficiency". Clin. Endocrinol. (Oxf). 38 (1): 63–71. PMID 8435887. doi:10.1111/j.1365-2265.1993.tb00974.x.
- ↑ Zametkin AJ, Zoon CK, Klein HW, Munson S (2004). "Psychiatric aspects of child and adolescent obesity: a review of the past 10 years". J Am Acad Child Adolesc Psychiatry. 43 (2): 134–50. PMID 14726719. doi:10.1097/00004583-200402000-00008. Unknown parameter
|month=ignored (|date=suggested) (help) - ↑ Chiles C, van Wattum PJ. Psychiatric aspects of the obesity crisis. Psychiatr Times. 2010;27(4):47-51.
- ↑ Yach D, Stuckler D, Brownell KD (2006). "Epidemiologic and economic consequences of the global epidemics of obesity and diabetes". Nat. Med. 12 (1): 62–6. PMID 16397571. doi:10.1038/nm0106-62. Unknown parameter
|month=ignored (|date=suggested) (help) - ↑ Sobal J, Stunkard AJ (1989). "Socioeconomic status and obesity: A review of the literature". Psychol Bull. 105 (2): 260–75. PMID 2648443. doi:10.1037/0033-2909.105.2.260. Unknown parameter
|month=ignored (|date=suggested) (help) - ↑ 107٫0 107٫1 McLaren L (2007). "Socioeconomic status and obesity". Epidemiol Rev. 29: 29–48. PMID 17478442. doi:10.1093/epirev/mxm001.
- ↑ 108٫0 108٫1 Wilkinson, Richard; Pickett, Kate (2009). [[The Spirit Level: Why More Equal Societies Almost Always Do Better]]. London: Allen Lane. pp. 91–101. ISBN 978-1-846-14039-6. URL–wikilink conflict (help)
- ↑ Christakis NA, Fowler JH (2007). "The Spread of Obesity in a Large Social Network over 32 Years". New England Journal of Medicine. 357 (4): 370–379. PMID 17652652. doi:10.1056/NEJMsa066082.
- ↑ Bjornstop P (2001). "Do stress reactions cause abdominal obesity and comorbidities?". Obesity Reviews. 2 (2): 73–86. PMID 12119665. doi:10.1046/j.1467-789x.2001.00027.x.
- ↑ Goodman E, Adler NE, Daniels SR, Morrison JA, Slap GB, Dolan LM (2003). "Impact of objective and subjective social status on obesity in a biracial cohort of adolescents". Obesity Reviews. 11 (8): 1018–26. PMID 12917508. doi:10.1038/oby.2003.140.
- ↑ Flegal KM, Troiano RP, Pamuk ER, Kuczmarski RJ, Campbell SM (1995). "The influence of smoking cessation on the prevalence of overweight in the United States". N. Engl. J. Med. 333 (18): 1165–70. PMID 7565970. doi:10.1056/NEJM199511023331801. Unknown parameter
|month=ignored (|date=suggested) (help) - ↑ Chiolero A, Faeh D, Paccaud F, Cornuz J (1 April 2008). "Consequences of smoking for body weight, body fat distribution, and insulin resistance". Am. J. Clin. Nutr. 87 (4): 801–9. PMID 18400700.
- ↑ Weng HH, Bastian LA, Taylor DH, Moser BK, Ostbye T (2004). "Number of children associated with obesity in middle-aged women and men: results from the health and retirement study". J Womens Health (Larchmt). 13 (1): 85–91. PMID 15006281. doi:10.1089/154099904322836492.
- ↑ Bellows-Riecken KH, Rhodes RE (2008). "A birth of inactivity? A review of physical activity and parenthood". Prev Med. 46 (2): 99–110. PMID 17919713. doi:10.1016/j.ypmed.2007.08.003. Unknown parameter
|month=ignored (|date=suggested) (help) - ↑ "Obesity and Overweight" (PDF). World Health Organization. Retrieved February 22, 2009.
- ↑ 117٫0 117٫1 Caballero B (2001). "Introduction. Symposium: Obesity in developing countries: biological and ecological factors". J. Nutr. 131 (3): 866S–870S. PMID 11238776. Unknown parameter
|month=ignored (|date=suggested) (help) - ↑ DiBaise JK, Zhang H, Crowell MD, Krajmalnik-Brown R, Decker GA, Rittmann BE (2008). "Gut microbiota and its possible relationship with obesity". Mayo Clinic proceedings. Mayo Clinic. 83 (4): 460–9. PMID 18380992. doi:10.4065/83.4.460. Unknown parameter
|month=ignored (|date=suggested) (help) - ↑ Falagas ME, Kompoti M (2006). "Obesity and infection". Lancet Infect Dis. 6 (7): 438–46. PMID 16790384. doi:10.1016/S1473-3099(06)70523-0. Unknown parameter
|month=ignored (|date=suggested) (help) - ↑ 120٫0 120٫1 120٫2 120٫3 120٫4 Flier JS (2004). "Obesity wars: Molecular progress confronts an expanding epidemic". Cell. 116 (2): 337–50. PMID 14744442. doi:10.1016/S0092-8674(03)01081-X.
- ↑ Hamann A, Matthaei S (1996). "Regulation of energy balance by leptin". Exp. Clin. Endocrinol. Diabetes. 104 (4): 293–300. PMID 8886745. doi:10.1055/s-0029-1211457.
- ↑ Boulpaep, Emile L.; Boron, Walter F. (2003). Medical physiologya: A cellular and molecular approach. Philadelphia: Saunders. p. 1227. ISBN 0-7216-3256-4.
- ↑ 123٫0 123٫1 123٫2 123٫3 Strychar I (2006). "Diet in the management of weight loss". CMAJ. 174 (1): 56–63. PMC 1319349
 . PMID 16389240. doi:10.1503/cmaj.045037. Unknown parameter
. PMID 16389240. doi:10.1503/cmaj.045037. Unknown parameter |month=ignored (|date=suggested) (help) - ↑ Shick SM, Wing RR, Klem ML, McGuire MT, Hill JO, Seagle H (1998). "Persons successful at long-term weight loss and maintenance continue to consume a low-energy, low-fat diet". J Am Diet Assoc. 98 (4): 408–13. PMID 9550162. doi:10.1016/S0002-8223(98)00093-5. Unknown parameter
|month=ignored (|date=suggested) (help) - ↑ Tate DF, Jeffery RW, Sherwood NE, Wing RR (1 April 2007). "Long-term weight losses associated with prescription of higher physical activity goals. Are higher levels of physical activity protective against weight regain?". Am. J. Clin. Nutr. 85 (4): 954–9. PMID 17413092.
- ↑ Wing, Rena R; Phelan, Suzanne (1 July 2005). "Science-Based Solutions to Obesity: What are the Roles of Academia, Government, Industry, and Health Care? Proceedings of a symposium, Boston, Massachusetts, USA, 10–11 March 2004 and Anaheim, California, USA, 2 October 2004". Am. J. Clin. Nutr. 82 (1 Suppl): 207S–273S. PMID 16002825.
- ↑ Weiss EC, Galuska DA, Kettel Khan L, Gillespie C, Serdula MK (2007). "Weight regain in U.S. adults who experienced substantial weight loss, 1999–2002". Am J Prev Med. 33 (1): 34–40. PMID 17572309. doi:10.1016/j.amepre.2007.02.040. Unknown parameter
|month=ignored (|date=suggested) (help) - ↑ Anderson JW, Konz EC, Frederich RC, Wood CL (1 November 2001). "Long-term weight-loss maintenance: A meta-analysis of US studies". Am. J. Clin. Nutr. 74 (5): 579–84. PMID 11684524.
- ↑ Williamson DF, Pamuk E, Thun M, Flanders D, Byers T, Heath C (1995). "Prospective study of intentional weight loss and mortality in never-smoking overweight US white women aged 40–64 years". Am. J. Epidemiol. 141 (12): 1128–41. PMID 7771451. Unknown parameter
|month=ignored (|date=suggested) (help) - ↑ Poobalan AS, Aucott LS, Smith WC, Avenell A, Jung R, Broom J (2007). "Long-term weight loss effects on all cause mortality in overweight/obese populations". Obes Rev. 8 (6): 503–13. PMID 17949355. doi:10.1111/j.1467-789X.2007.00393.x. Unknown parameter
|month=ignored (|date=suggested) (help) - ↑ Peeters A, O'Brien PE, Laurie C; et al. (2007). "Substantial intentional weight loss and mortality in the severely obese". Ann. Surg. 246 (6): 1028–33. PMID 18043106. doi:10.1097/SLA.0b013e31814a6929. Unknown parameter
|month=ignored (|date=suggested) (help) - ↑ Sacks FM, Bray GA, Carey VJ; et al. (2009). "Comparison of weight-loss diets with different compositions of fat, protein, and carbohydrates". N. Engl. J. Med. 360 (9): 859–73. PMC 2763382
 . PMID 19246357. doi:10.1056/NEJMoa0804748. Unknown parameter
. PMID 19246357. doi:10.1056/NEJMoa0804748. Unknown parameter |month=ignored (|date=suggested) (help) - ↑ Gwinup G (1987). "Weight loss without dietary restriction: Efficacy of different forms of aerobic exercise". Am J Sports Med. 15 (3): 275–9. PMID 3618879. doi:10.1177/036354658701500317.
- ↑ Sahlin K, Sallstedt EK, Bishop D, Tonkonogi M (2008). "Turning down lipid oxidation during heavy exercise—what is the mechanism?" (PDF). J. Physiol. Pharmacol. 59 Suppl 7: 19–30. PMID 19258655. Unknown parameter
|month=ignored (|date=suggested) (help) - ↑ 135٫0 135٫1 Haskell WL, Lee IM, Pate RR; et al. (2007). "Physical activity and public health: updated recommendation for adults from the American College of Sports Medicine and the American Heart Association". Circulation. 116 (9): 1081–93. PMID 17671237. doi:10.1161/CIRCULATIONAHA.107.185649. Unknown parameter
|month=ignored (|date=suggested) (help) - ↑ Shaw K, Gennat H, O'Rourke P, Del Mar C (2006). "Exercise for overweight or obesity". Cochrane database of systematic reviews (Online) (4): CD003817. PMID 17054187. doi:10.1002/14651858.CD003817.pub3.
- ↑ Lee L, Kumar S, Leong LC (1994). "The impact of five-month basic military training on the body weight and body fat of 197 moderately to severely obese Singaporean males aged 17 to 19 years". Int. J. Obes. Relat. Metab. Disord. 18 (2): 105–9. PMID 8148923. Unknown parameter
|month=ignored (|date=suggested) (help) - ↑ Bessesen DH (2008). "Update on obesity". J. Clin. Endocrinol. Metab. 93 (6): 2027–34. PMID 18539769. doi:10.1210/jc.2008-0520. Unknown parameter
|month=ignored (|date=suggested) (help) - ↑ Bravata DM, Smith-Spangler C, Sundaram V; et al. (2007). "Using pedometers to increase physical activity and improve health: a systematic review". JAMA : the journal of the American Medical Association. 298 (19): 2296–304. PMID 18029834. doi:10.1001/jama.298.19.2296. Unknown parameter
|month=ignored (|date=suggested) (help) - ↑ Kahn EB, Ramsey LT, Brownson RC; et al. (2002). "The effectiveness of interventions to increase physical activity. A systematic review". Am J Prev Med. 22 (4 Suppl): 73–107. PMID 11985936. doi:10.1016/S0749-3797(02)00434-8. Unknown parameter
|month=ignored (|date=suggested) (help) - ↑ "www.paho.org". Pan American Health Organization. Retrieved January 10, 2009.
- ↑ Baron M (2004). "Commercial weight-loss programs". Health Care Food Nutr Focus. 21 (11): 8–9. PMID 15559885. Unknown parameter
|month=ignored (|date=suggested) (help) - ↑ Heshka S, Anderson JW, Atkinson RL; et al. (2003). "Weight loss with self-help compared with a structured commercial program: a randomized trial". JAMA. 289 (14): 1792–8. PMID 12684357. doi:10.1001/jama.289.14.1792. Unknown parameter
|month=ignored (|date=suggested) (help) - ↑ Tsai AG, Wadden TA (2005). "Systematic review: an evaluation of major commercial weight loss programs in the United States". Ann. Intern. Med. 142 (1): 56–66. PMID 15630109. Unknown parameter
|month=ignored (|date=suggested) (help) - ↑ Hewitt, Duncan (May 23, 2000). "China battles obesity". BBC. Retrieved August 8, 2009.
- ↑ MacLeod, Calum (August 1, 2007). "Obesity of China's kids stuns officials". USA Today. Retrieved August 8, 2009.
- ↑ 147٫0 147٫1 147٫2 "WIN – Publication – Prescription Medications for the Treatment of Obesity". National Institute of Diabetes and Digestive and Kidney Diseases (NIDDK). National Institutes of Health. Retrieved January 14, 2009.
- ↑ "Anti-obesity drug no magic bullet". Canadian Broadcasting Corporation. January 2, 2007. Retrieved 2008-09-19.
- ↑ "FDA Briefing Document NDA 21-888 Zimulti (rimonabant) Tablets, 20 mg Sanofi Aventis Advisory Committee" (PDF). Food and Drug Administration. June 13, 2007. Retrieved 2008-09-19.
- ↑ "www.emea.europa.eu" (PDF).
- ↑ Rucker D, Padwal R, Li SK, Curioni C, Lau DC (2007). "Long term pharmacotherapy for obesity and overweight: Updated meta-analysis". BMJ. 335 (7631): 1194–99. PMC 2128668
 . PMID 18006966. doi:10.1136/bmj.39385.413113.25.
. PMID 18006966. doi:10.1136/bmj.39385.413113.25.
- ↑ "Meridia (sibutramine hydrochloride): Follow-Up to an Early Communication about an Ongoing Safety Review".
- ↑ Li Z, Maglione M, Tu W; et al. (2005). "Meta-analysis: pharmacologic treatment of obesity". Ann. Intern. Med. 142 (7): 532–46. PMID 15809465. Unknown parameter
|month=ignored (|date=suggested) (help) - ↑ Kelesidis T, Kelesidis I, Chou S, Mantzoros CS (2010). "Narrative review: the role of leptin in human physiology: emerging clinical applications". Ann. Intern. Med. 152 (2): 93–100. PMID 20083828. doi:10.1059/0003-4819-152-2-201001190-00008. Unknown parameter
|month=ignored (|date=suggested) (help) - ↑ UK Prospective Diabetes Study (UKPDS) Group (1998). "Effect of intensive blood-glucose control with metformin on complications in overweight patients with type 2 diabetes (UKPDS 34)". Lancet. 352 (9131): 854–65. PMID 9742977. doi:10.1016/S0140-6736(98)07037-8.
- ↑ Fonseca V (2003). "Effect of thiazolidinediones on body weight in patients with diabetes mellitus". Am. J. Med. 115 Suppl 8A: 42S–48S. PMID 14678865. doi:10.1016/j.amjmed.2003.09.005.
- ↑ "Early Communication about an Ongoing Safety Review of Meridia (sibutramine hydrochloride)". FDA. Retrieved Nov 23, 2009.
- ↑ Norris SL, Zhang X, Avenell A, Gregg E, Schmid CH, Lau J (2005). "Pharmacotherapy for weight loss in adults with type 2 diabetes mellitus". Cochrane database of systematic reviews (Online) (1): CD004096. PMID 15674929. doi:10.1002/14651858.CD004096.pub2.
- ↑ Rados C (2004). "Ephedra ban: no shortage of reasons". FDA Consum. 38 (2): 6–7. PMID 15101356.
- ↑ Boss, Olivier; Karl G. Hofbauer (2004). Pharmacotherapy of obesity: options and alternatives. Boca Raton: CRC Press. p. 286. ISBN 0-415-30321-4. Retrieved January 14, 2009.
- ↑ Flanagan CM, Kaesberg JL, Mitchell ES, Ferguson MA, Haigney MC (2008). "Coronary artery aneurysm and thrombosis following chronic ephedra use". Int. J. Cardiol. 139 (1): e11–3. PMID 18718687. doi:10.1016/j.ijcard.2008.06.081. Unknown parameter
|month=ignored (|date=suggested) (help) - ↑ Cohen PA, McCormick D, Casey C, Dawson GF, Hacker KA (2007). "Imported Compounded Diet Pill Use Among Brazilian Women Immigrants in the United States". J Immigr Minor Health. 11 (3): 229–36. PMID 18066718. doi:10.1007/s10903-007-9099-x. Unknown parameter
|month=ignored (|date=suggested) (help) - ↑ Encinosa WE, Bernard DM, Chen CC, Steiner CA (2006). "Healthcare utilization and outcomes after bariatric surgery". Medical care. 44 (8): 706–12. PMID 16862031. doi:10.1097/01.mlr.0000220833.89050.ed.
- ↑ Sjöström L, Narbro K, Sjöström CD; et al. (2007). "Effects of bariatric surgery on mortality in Swedish obese subjects". N. Engl. J. Med. 357 (8): 741–52. PMID 17715408. doi:10.1056/NEJMoa066254. Unknown parameter
|month=ignored (|date=suggested) (help) - ↑ Sjöström L, Narbro K, Sjöström CD; et al. (2007). "Effects of bariatric surgery on mortality in Swedish obese subjects". N. Engl. J. Med. 357 (8): 741–52. PMID 17715408. doi:10.1056/NEJMoa066254.
- ↑ 166٫0 166٫1 Adams TD, Gress RE, Smith SC; et al. (2007). "Long-term mortality after gastric bypass surgery". N. Engl. J. Med. 357 (8): 753–61. PMID 17715409. doi:10.1056/NEJMoa066603.
- ↑ Tice JA, Karliner L, Walsh J, Petersen AJ, Feldman MD (2008). "Gastric banding or bypass? A systematic review comparing the two most popular bariatric procedures". Am. J. Med. 121 (10): 885–93. PMID 18823860. doi:10.1016/j.amjmed.2008.05.036. Unknown parameter
|month=ignored (|date=suggested) (help) - ↑ Giugliano G, Nicoletti G, Grella E; et al. (2004). "Effect of liposuction on insulin resistance and vascular inflammatory markers in obese women". Br J Plast Surg. 57 (3): 190–4. PMID 15006519. doi:10.1016/j.bjps.2003.12.010. Unknown parameter
|month=ignored (|date=suggested) (help) - ↑ Klein S, Fontana L, Young VL; et al. (2004). "Absence of an effect of liposuction on insulin action and risk factors for coronary heart disease". N. Engl. J. Med. 350 (25): 2549–57. PMID 15201411. doi:10.1056/NEJMoa033179. Unknown parameter
|month=ignored (|date=suggested) (help) - ↑ 170٫0 170٫1 "Obesity Guidelines Website". Australian Government Department of Health and Ageing. Retrieved Oct. 25, 2009. Check date values in:
|access-date=(help) - ↑ 171٫0 171٫1 Snow V, Barry P, Fitterman N, Qaseem A, Weiss K (2005). "Pharmacologic and surgical management of obesity in primary care: A clinical practice guideline from the American College of Physicians". Ann Intern Med. 142 (7): 525–31. PMID 15809464. Fulltext.
- ↑ Pignone MP, Ammerman A, Fernandez L; et al. (2003). "Counseling to promote a healthy diet in adults: A summary of the evidence for the U.S. Preventive Services Task Force". American journal of preventive medicine. 24 (1): 75–92. PMID 12554027. doi:10.1016/S0749-3797(02)00580-9.
- ↑ 173٫0 173٫1 Haslam D (2007). "Obesity: a medical history". Obes Rev. 8 Suppl 1: 31–6. PMID 17316298. doi:10.1111/j.1467-789X.2007.00314.x. Unknown parameter
|month=ignored (|date=suggested) (help) - ↑ 174٫0 174٫1 "Obesity and overweight". World Health Organization. Retrieved April 8, 2009.
- ↑ Seidell 2005 p.5
- ↑ Howard, Natasha J.; Taylor, A; Gill, T; Chittleborough, C (2008). "Severe obesity: Investigating the socio-demographics within the extremes of body mass index". Obesity Research &Clinical Practice. 2 (1): 51–59. doi:10.1016/j.orcp.2008.01.001. Unknown parameter
|month=ignored (|date=suggested) (help) - ↑ Tjepkema M (2005-07-06). "Measured Obesity–Adult obesity in Canada: Measured height and weight". Nutrition: Findings from the Canadian Community Health Survey. Ottawa, Ontario: Statistics Canada.
- ↑ Loscalzo, Joseph; Fauci, Anthony S.; Braunwald, Eugene; Dennis L. Kasper; Hauser, Stephen L; Longo, Dan L. (2008). Harrison's principles of internal medicine. McGraw-Hill Medical. ISBN 0-07-146633-9.
- ↑ Satcher D (2001). The Surgeon General's Call to Action to Prevent and Decrease Overweight and Obesity. U.S. Dept. of Health and Human Services, Public Health Service, Office of Surgeon General. ISBN status=May be invalid – please double check Check
|isbn=value: invalid character (help). - ↑ Brook Barnes (2007-07-18). "Limiting Ads of Junk Food to Children". New York Times. Retrieved 2008-07-24.
- ↑ "Fewer Sugary Drinks Key to Weight Loss - healthfinder.gov". U.S. Department of Health and Human Services. Retrieved Oct 18,2009. Check date values in:
|access-date=(help) - ↑ Brennan Ramirez LK, Hoehner CM, Brownson RC; et al. (2006). "Indicators of activity-friendly communities: An evidence-based consensus process". Am J Prev Med. 31 (6): 530–32. PMID 17169714. doi:10.1016/j.amepre.2006.07.026. Unknown parameter
|month=ignored (|date=suggested) (help) - ↑ National Heart, Lung, and Blood Institute (1998). Clinical Guidelines on the Identification, Evaluation, and Treatment of Overweight and Obesity in Adults (PDF). International Medical Publishing, Inc. ISBN 1-58808-002-1.
- ↑ Lau DC, Douketis JD, Morrison KM, Hramiak IM, Sharma AM, Ur E (2007). "2006 Canadian clinical practice guidelines on the management and prevention of obesity in adults and children [summary]". CMAJ. 176 (8): S1–13. PMC 1839777
 . PMID 17420481. doi:10.1503/cmaj.061409. Unknown parameter
. PMID 17420481. doi:10.1503/cmaj.061409. Unknown parameter |month=ignored (|date=suggested) (help) - ↑ Storing up problems; the medical case for a slimmer nation (PDF). London: Royal College of Physicians. 2004-02-11. ISBN 1-86016-200-2.
- ↑ Great Britain Parliament House of Commons Health Committee (2004). Obesity – Volume 1 – HCP 23-I, Third Report of session 2003–04. Report, together with formal minutes. London, UK: TSO (The Stationery Office). ISBN status=May be invalid – please double check Check
|isbn=value: invalid character (help). Retrieved 2007-12-17. Unknown parameter|month=ignored (|date=suggested) (help) - ↑ "Obesity: guidance on the prevention, identification, assessment and management of overweight and obesity in adults and children" (pdf). National Institute for Health and Clinical Excellence(NICE). National Health Services (NHS). 2006. Retrieved April 8, 2009.
- ↑ Wanless, Sir Derek; John Appleby, Anthony Harrison, Darshan Patel (2007). Our Future Health Secured? A review of NHS funding and performance. London, UK: The King's Fund. ISBN 185717562X. Retrieved 2007-12-17. Cite uses deprecated parameter
|coauthors=(help) - ↑ Weight of the Nation Conference, National Association of Directors of Chronic Disease Prevention. Retrieved 7/7/10.
- ↑ Sacks G, Swinburn B, Lawrence M (2009). "Obesity Policy Action framework and analysis grids for a comprehensive policy approach to reducing obesity". Obes Rev. 10 (1): 76–86. PMID 18761640. doi:10.1111/j.1467-789X.2008.00524.x. Unknown parameter
|month=ignored (|date=suggested) (help) - ↑ Bakewell J (2007). "Bariatric furniture: Considerations for use.". Int J Ther Rehabil (7): 329–33.
- ↑ 192٫0 192٫1 Puhl R., Henderson K., and Brownell K. 2005 p.29
- ↑ Johansson E, Bockerman P, Kiiskinen U, Heliovaara M (2009). "Obesity and labour market success in Finland: The difference between having a high BMI and being fat.". Economics and Human Biology. 7 (1): 36–45. PMID 19249259.
- ↑ Cummings, Laura (5 February 2003). "The diet business: Banking on failure". BBC News. Retrieved 25 February 2009.
- ↑ Finkelstein EA, Fiebelkorn IA, Wang G (1 January 2003). "National medical spending attributable to overweight and obesity: How much, and who's paying". Health Affairs. Online (May).
- ↑ "Obesity and overweight: Economic consequences". Centers for Disease Control and Prevention. Retrieved 2007-09-05. Unknown parameter
|pubdate=ignored (help) - ↑ van Baal PH, Polder JJ, de Wit GA; et al. (2008). "Lifetime medical costs of obesity: Prevention no cure for increasing health expenditure". PLoS Med. 5 (2): e29. PMC 2225430
 . PMID 18254654. doi:10.1371/journal.pmed.0050029. Unknown parameter
. PMID 18254654. doi:10.1371/journal.pmed.0050029. Unknown parameter |month=ignored (|date=suggested) (help) - ↑ Neovius K, Johansson K, Kark M, Neovius M (2009). "Obesity status and sick leave: a systematic review". Obes Rev. 10 (1): 17–27. PMID 18778315. doi:10.1111/j.1467-789X.2008.00521.x. Unknown parameter
|month=ignored (|date=suggested) (help) - ↑ Ostbye T, Dement JM, Krause KM (2007). "Obesity and workers' compensation: Results from the Duke Health and Safety Surveillance System". Arch. Intern. Med. 167 (8): 766–73. PMID 17452538. doi:10.1001/archinte.167.8.766.
- ↑ "Alabama "Obesity Penalty" Stirs Debate". Don Fernandez. Retrieved April 5, 2009.
- ↑ 201٫0 201٫1 Puhl R, Brownell KD (2001). "Bias, discrimination, and obesity". Obes. Res. 9 (12): 788–805. PMID 11743063. doi:10.1038/oby.2001.108. Unknown parameter
|month=ignored (|date=suggested) (help) - ↑ Puhl R., Henderson K., and Brownell K. 2005 p.30
- ↑ Lisa DiCarlo (2002-10-24). "Why Airlines Can't Cut The Fat". Forbes.com. Retrieved 2008-07-23.
- ↑ Dannenberg AL, Burton DC, Jackson RJ (2004). "Economic and environmental costs of obesity: The impact on airlines". American journal of preventive medicine. 27 (3): 264. PMID 15450642. doi:10.1016/j.amepre.2004.06.004.
- ↑ 205٫0 205٫1 "109th U.S. Congress (2005–2006) H.R. 554: 109th U.S. Congress (2005–2006) H.R. 554: Personal Responsibility in Food Consumption Act of 2005". GovTrack.us. Retrieved 2008-07-24.
- ↑ "Online Etymology Dictionary: Obesity". Douglas Harper. Retrieved December 31, 2008.
- ↑ "Obesity, n". Oxford English Dictionary 2008. Retrieved March 21, 2009.
- ↑ 208٫0 208٫1 Zachary Bloomgarden (2003). "Prevention of Obesity and Diabetes". Diabetes Care. 26 (11): 3172–3178. PMID 14578257. doi:10.2337/diacare.26.11.3172.
- ↑ 209٫0 209٫1 "History of Medicine: Sushruta – the Clinician – Teacher par Excellence" (PDF). Dwivedi, Girish & Dwivedi, Shridhar. 2007. Retrieved 2008-09-19.
- ↑ Theodore Mazzone; Giamila Fantuzzi (2006). Adipose Tissue And Adipokines in Health And Disease (Nutrition and Health). Totowa, NJ: Humana Press. p. 222. ISBN 1-58829-721-7.
- ↑ Keller p. 49
- ↑ Breslow L (1952). "Public health aspects of weight control". Am J Public Health Nations Health. 42 (9): 1116–20. PMC 1526346
 . PMID 12976585. Unknown parameter
. PMID 12976585. Unknown parameter |month=ignored (|date=suggested) (help) - ↑ Rubinstein S, Caballero B (2000). "Is Miss America an undernourished role model?". JAMA. 283 (12): 1569. PMID 10735392. doi:10.1001/jama.283.12.1569.
- ↑ 214٫0 214٫1 Johnson F, Cooke L, Croker H, Wardle J (2008). "Changing perceptions of weight in Great Britain: comparison of two population surveys". BMJ. 337: a494. PMC 2500200
 . PMID 18617488. doi:10.1136/bmj.a494.
. PMID 18617488. doi:10.1136/bmj.a494.
- ↑ Fumento, Michael (1997). The Fat of the Land: Our Health Crisis and How Overweight Americans Can Help Themselves. Penguin (Non-Classics). p. 126. ISBN 0-14-026144-3.
- ↑ "What is NAAFA". National Association to Advance Fat Acceptance. Retrieved February 17, 2009.
- ↑ "ISAA Mission Statement". International Size Acceptance Association. Retrieved February 17, 2009.
- ↑ 218٫0 218٫1 Pulver, Adam (2007). An Imperfect Fit: Obesity, Public Health, and Disability Anti-Discrimination Law. Social Science Electronic Publishing. Retrieved January 13, 2009.
- ↑ Neumark-Sztainer D (1999). "The weight dilemma: a range of philosophical perspectives". Int. J. Obes. Relat. Metab. Disord. 23 Suppl 2: S31–7. PMID 10340803. doi:10.1038/sj.ijo.0800857. Unknown parameter
|month=ignored (|date=suggested) (help) - ↑ قالب:Cite
- ↑ "International Size Acceptance Association – ISAA". International Size Acceptance Association. Retrieved January 13, 2009.
- ↑ Campos, Paul F. (2005). The Diet Myth. Gotham. pp. xiv,xvii. ISBN 1-59240-135-X.
- ↑ Gard, Michael (2005). The Obesity Epidemic: Science, Morality and Ideology. Routledge. pp. 15 and 153. ISBN 0415318963.
- ↑ Hellmich, Nanci (2005-05-25). "Obesity: Time bomb or dud?". USA Today. Retrieved 2008-09-21.
- ↑ Di Castelnuovo A, Quacquaruccio G, Donati MB, de Gaetano G, Iacoviello L (2009). "Spousal concordance for major coronary risk factors: a systematic review and meta-analysis". Am. J. Epidemiol. 169 (1): 1–8. PMID 18845552. doi:10.1093/aje/kwn234. Unknown parameter
|month=ignored (|date=suggested) (help) - ↑ Douglas Martin (1991-07-31). "About New York". New York Times. Retrieved 2008-07-24.
- ↑ Areton (2002). "Factors in the sexual satisfaction of obese women in relationships". Electronic Journal of Human Sexuality. 5. Unknown parameter
|month=ignored (|date=suggested) (help) - ↑ Drug Management of Obesity — Efficacy versus Safety
- ↑ Mintchev MP, Deneva MG, Aminkov BI, Fattouche M, Yadid-Pecht O, Bray RC (1 February 2010). "Pilot study of temporary controllable gastric pseudobezoars for dynamic non-invasive gastric volume reduction". Physiol. Meas. 31 (2): 131–44. PMID 20009188.
- ↑ "Effect of naltrexone plus bupropion on weight loss in overweight and obese adults (COR-I): a multicentre, randomised, double-blind, placebo-controlled, phase 3 trial : The Lancet".
- ↑ 231٫0 231٫1 Flynn MA, McNeil DA, Maloff B; et al. (2006). "Reducing obesity and related chronic disease risk in children and youth: a synthesis of evidence with 'best practice' recommendations". Obes Rev. 7 Suppl 1: 7–66. PMID 16371076. doi:10.1111/j.1467-789X.2006.00242.x. Unknown parameter
|month=ignored (|date=suggested) (help) - ↑ Dollman J, Norton K, Norton L (2005). "Evidence for secular trends in children's physical activity behaviour". Br J Sports Med. 39 (12): 892–7; discussion 897. PMC 1725088
 . PMID 16306494. doi:10.1136/bjsm.2004.016675. Unknown parameter
. PMID 16306494. doi:10.1136/bjsm.2004.016675. Unknown parameter |month=ignored (|date=suggested) (help) - ↑ 233٫0 233٫1 Lund Elizabeth M. (2006). "Prevalence and Risk Factors for Obesity in Adult Dogs from Private US Veterinary Practices" (PDF). Intern J Appl Res Vet Med. 4 (2): 177–86.
- ↑ McGreevy PD, Thomson PC, Pride C, Fawcett A, Grassi T, Jones B (2005). "Prevalence of obesity in dogs examined by Australian veterinary practices and the risk factors involved". Vet. Rec. 156 (22): 695–702. PMID 15923551. Unknown parameter
|month=ignored (|date=suggested) (help) - ↑ Nijland ML, Stam F, Seidell JC (2009). "Overweight in dogs, but not in cats, is related to overweight in their owners". Public Health Nutr. 13 (1): 1–5. PMID 19545467. doi:10.1017/S136898000999022X. Unknown parameter
|month=ignored (|date=suggested) (help)
- CS1 maint: Multiple names: authors list
- مقالات مختارة
- تغذية
- أمراض
- صحة
- سمنة
- صفحات بأخطاء في المراجع
- Pages with citations using unsupported parameters
- CS1 maint: Explicit use of et al.
- CS1 maint: Unrecognized language
- المقالات ذات الوصلات الخارجية المكسورة
- مقالات ذات وصلات خارجية مكسورة منذ مارس 2010
- مقالات تستعمل قوالب صيانة غير مؤرخة
- CS1 errors: URL–wikilink conflict
- CS1 errors: dates
- CS1 errors: ISBN
- Pages containing cite templates with deprecated parameters