ناعور
| د. سلام المجذوب |
| المساهمة الرئيسية في هذا المقال |
الهيموفيليا أو الناعور
- تحويل قالب:إنكليزية هو الاسم الذي يٌطلق على أي من الامراض الوراثية المتعددة التي تسبب خللا في الجسم وتمنعه من السيطرة على عملية نزيف الدم. فالناعور Hemophilia هو مرض وراثي ناجم عن نقص باحد عوامل تخثر الدم، يتجلى بنزيف متكرر في الاعضاء الداخلية، خاصة بالمفاصل. يحمل صبغي الجنس الانثوي، الصبغي X، الجين الطافر الذي ينقل المرض، لذلك يصاب الذكور بالمرض في حين الاناث يحملن المرض ويبقين معافيات، غير مصابات بالمرض.
إن الأسباب الوراثية (أو نادرًا، أسباب في المناعة الذاتية للجسم) تسبب نقصا في عوامل التخثر للبلازما الذي يعمل على تسوية عملية تخثر الدم، عندما يصاب وعاء دموي بجرح لن تتكون خثرة ويستمر الدم بالتدفق لمدة طويلة من الزمن. يمكن للنزيف أن يكون خارجيا، كالجلد إذا تم حكه بشيء أو عندما يٌصاب بقطع، ويمكن أيضاً أن يكون النزيف داخلياً مثلاُ في العضلات أو المفاصل أو الاعضاء المجوفة. أما أن يكون النزيف ظاهراً أي في الكدمات التي على الجلد أو نزيفا داخليا كنزيف الامعاء أو النزيف الدماغي.
هناك العديد من الطفرات المختلفة التي تسبب كل نوع من الهيموفيليا. بسبب الاختلافات في التغييرات الجينية، مرضى الهيموفيليا لديهم مستوى معيّن من عامل التخثّر. عندما يكون عامل التخثر أقل من 1 % تصنّف الحالة بالهيموفيليا الشديدة. في حال كان من 1-5% تصنّف هذه الحالة بالهيموفيليا المتوسطة أما عندما يكون عامل التخثر طبيعي بين 5-40% تصنّف الحالة بالهيموفيليا المعتدلة.
تاريخ
ولمرض الناعور تسميات عديدة منها الهيموفيليا والنزاف وهو الأكثر شيوعاً وقد عُرف على مر العصور، حيث كتب عنه العالم العربي المسلم أبو القاسم الزهراوي في قرطبة في مجمل كتاباته في عام 1107م. أما حديثاً، بالتحديد في القرن التاسع عشر عُرف المرض بالملكي نسبةً لانتشاره في عائلة الملكة فيكتوريا ملكة انجلترا التي حملت جينات المرض وورثته إلى بناتها ثم أحفادها ممن تزوجن ونقلن المرض إلى ثلاث عائلات ملكية أخرى في أسبانيا وألمانيا وروسيا.
عرف مرض الهيموفيليا في أوربا في سنة 1803، كتب طبيب من فيلادلفيا يدعى جون كنارد أوتو مقالة عن "ميل للنزيف يوجد في عائلات معينة". وقد أدرك أن الحالة كانت وراثية وتؤثر على الذكور فقط. وقد حيث تتبع تاريخ المرض عبر 3 أجيال وتوصل إلى امرأة استقرت قرب مدينة بليموث في ولاية نيوهامشاير سنة 1720م. وقد ظهرت كلمة "هيموفيليا" أول مرة في وصف هذا المرض سنة 1828م حيث كتبها عالم يدعى هوبف في جامعة زيورخ.
يسمى نزف الدم الوراثي أيضا بـ"المرض الملكي" لانه كان سائدا عند عوائل الأٌسر الحاكمة. الملكة فكتوريا نقلت هذا إلى ابنها وعن طريق بناتها انتقل هذا المرض إلى العوائل الحاكمة عبر القارات، ومنهم الأٌسر الحاكمة في إسبانيا وألمانيا وروسيا وقد اشتهر مرض الناعور، على الرغم من انه مرض نادر نسبيا, بسبب وجوده بالعائلات المالكة بأوروبا؛ ونعلم اليوم أن الناعور الناجم عن الطفرة (الخلل الجيني) حدث اولا، بين العائلات المالكة، لدى الملكة فيكتوريا ببريطانيا. كان الامير لبوبولد, ابن الملكة فيكتوريا, المصاب الاول بالناعور من سلالة العائلة المالكة, توفي بعمر 30 سنة، جراء نزف في الدماغ بعد سقوطه عن الدرج. كما ان الاميرتين اليس وبياطريس, بنتي الامير ليوبولد, حملتا مرض الناعور, ونقلتا المرض بعد زواجهما وزواج ابنائهما للعائلة المالكة في روسيا, بروسيا واسبانيا. كان ولي العهد الروسي الكسي, نجل القيصر نيقولا, دون ادنى شك من مرضى الناعور المشهورين في التاريخ (اضافة الى الممثل ريتشارد بارطون).
يظهر ولي العهد الاصغر في جميع الصور بوضعية معبرة وملوكية في الزي العسكري الكامل، وهو واقف على ساق واحدة، بينما ساقه الاخرى مطوية على شكل زاوية مستقيمة، وموضوعة على كرسي او مقعد. لم يستطع الكسي، في الواقع, تقويم رجله بسبب تضرر المفصل الناجم عن النزيف المتكرر بالركبة. لم يكن في ذاك الوقت علاج للمرض، فحكم على المرضى بالمعاناة القاسية (نزيف في الركبة يؤدي الى الم شديد), اعاقة، وحتى الموت المبكر. لقد ادعى راسبوتين، وهو كاهن مثير للجدل, بانه يستطيع علاج الكسي, اكتسب ثقة القيصر واصبح في وقت لاحق ذا قدرة على التاثير على السياسة الروسية؛ وبما ان راسبوتين لم يعط اي علاج خاص للتاثير على جهاز التخثر المتضرر، ولم يوقف النزيف, فالافتراض السائد هو انه قام بتنويم الكسي، لمساعدته على التغلب على الامه. معروف اليوم، ان هناك صلة بين الضغط النفسي، وبين نسبة تكرار النزيف لدى المصابين بالناعور, لذلك بمساعدة التنويم، يمكن تقليل نسبة تكرار النزيف الى حد ما.
أنواع مرض نزف الدم
يوجد هنالك نوعان من مرض الناعور: الناعور A، وسببه نقص في عامل التخثر 8 (Factor 8) والناعور B، وسببه نقص في عامل التخثر 9 (Factor 9). ان الناعور A شائع بشكل اكبر، بما يقارب 1: 5,000 من ولادات الابناء الذكور، في حين شيوع الناعور B هو 1: 30,000. ان اعراض المرض متشابهة في النوعين.
مرض فون ويليبراند نوع 1 و 2 هما أقل خطورة من الأنواع الثلاثة للهيموفيلياأعلاه. فقط نوع 3 من مرض فون ويليبراند يكون شديدا كالهيموفيليا. مرض فون ويليبراند (vWD) يحصل بسبب طفرات وراثية في بروتين التخثر عامل فون ويليبراند. وهو أكثر أمراض التخثر وجودًا بين الناس، حيث أن 1% من البشر مصابون به. وتعتبر الهيموفيليا (أ) و(ب) الأكثر انتشارا في الوطن العربي نتيجة لنقص بروتينات التجلط (8) و(9) علي التوالي ومن المعروف أن بروتينات التجلط تبدأ من رقم 12 إلي رقم 1 وتظهر الهيموفيليا (أ) و(ب) بين الذكور دون الإناث ويكون انتقال العامل الوراثي من الأم إلي الابن الذكر ولكنه لا ينتقل من الأب إلي الأبن ولكن إلى الابنة التي تكون حاملة للمرض وتورثه لأبنائها الذكور دون أن تظهر عليها الأعراض0
ارتباطه بالجينات الأنثوية
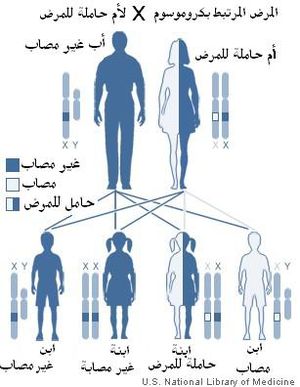
يوجد لدى الاناث كروموسومين X بينما لدى الذكور كروموسوم Y واخر X. بما ان عوامل الطفرة المسببة للمرض هي متنحية، تحمل الانثى المرض على كروموسوم X ولا تكون مٌتأثرة به لان الكروموسوم الاخر الذي هو X أيضاً سيعمل على توليد عوامل التخثر. بما ان الذكر سيستقبل ال X من امه فهناك احتمال ان تكون نسبة وراثته المرض من امه الغير مصابة بالمرض لكن حاملة له هي 50%، واما إذا كانت امه مصابة أيضاً بالمرض فستكون احتمالية اصابته بالمرض 100%. اما الاناث فيأخذون زوج X واحدة من الام والأخرى من الاب (حيث يجب أن يكون الاب مصاب حتى تكون الانثى حاملة " أو مصابة إذا كان الاب مصاب والام حاملة أو مصابة") غيرها سيكون الاحتمال بعيد ان تصاب الاناث بهذا المرض، لهذا ان نسبة الذكور الذين يصابون به أعلى.
الأعراض والعلاج
الأعراض
- ومن أعراض مرض الناعور، حدوث نزيف في أي جزء من أجزاء الجسم، سواء الظاهر أو الباطن وخاصةً العضلات والمفاصل، ويحدث تلقائياً أو بعد الإصابات الطفيفة أو بعد إجراء بعض العمليات الصغرى مثل الختان أو خلع أحد الأسنان. ومن أخطر أنواع النزيف الداخلي، نزيف الدماغ الذي قد يصحبه إغماء وتشنجات. وتتفاوت نسبة النزيف لعدة أسباب منها درجة نقص عامل التخثر، عمر الشخص المصاب، ومعدل النشاط الحركي للمريض.
وتبدأ الأعراض في الظهور بحدوث نزيف بعد الطهور (الختان) في 85% من الحالات ويستمر النزيف لبضع ساعات أو أيام وعندما يبدأ الطفل في الحبو أو المشي تحدث كدمات زرقاء متكررة وقد يحدث نزيف في المفاصل خاصة الركبتين مما يجعل المصاب يعاني بعد ذلك من تليف وتيبس وضعف في العضلات ويصبح بعد سنوات قليلة طفلا معاقا حركيا ولايستطيع الأعتماد على نفسه فيحتاج إلى من يحمله وعند سن البلوغ يحتاج إلى عملية لتغيير المفاصل إذا لم يتلق العلاج المناسب منذ الصغر ويستمر النزيف لساعات طويلة حين يكبر الطفل ويبدأ في خلع الأسنان والضروس كما يحدث نزيف بالأسنان واللثة وعندما يحتاج الطفل إلى عملية استئصال اللوزتين يحدث نزيف بعد العملية يكون خطيرا في كثيرا من الأحيان ولذلك ننصح بسؤال المريض عن التاريخ الوراثي قبل إجراء أي جراحة.
العلاج
النزف
- ولوقف النزيف والعلاج ننصح باستخدام الثلج الموضعي عند حدوث أي نزيف خاصة بالمفاصل مع أخذ مسكنات للآلام وينم إعطاء الطفل بروتين التجلط المناسب عن طريق الوريد كل 12 ساعة لمدة يومين أو ثلاث ليساعد الدم علي التجلط وهناك العديد من مشتقات البلازما التي يمكن استخدامها في هذه الحالات وإن كانت بروتينات التجلط التي يتم تصنيعها باستخدام الهندسة الوراثية تعتبر أفضل من البلازما التي قد ينتج عنها انتقال بعض الأمراض مثل التهاب الكبد ج.
العلاج الجييني
- وأفضل ما يعالج به مريض الهيموفيليا هو العلاج بالجينات مرة واحدة فتكفيه لمدة عام ويمكن تفادي الأنتقال الوراثي للمرض عن طريق إجراء تحاليل قبل الزواج أو الحمل إذا كان الزوج مريضا أو في حالة وجود طفل مصاب في أسرة الإناث المقبلات علي الزواج وعليهم قياس نسبة الخلل في الجينات وسرعة التجلط وقياس بروتينات التجلط (8) و(9) وفي حالة حدوث حمل يتم تحديد نوع الجنين فإذا كان أنثي يستمر الحمل أما إذا كان ذكرا فيتم عمل تحاليل للدم في الخلايا الموجودة في السائل الأمينوسي لأجراء تحاليل الجينات حتى نتجنب إعاقة الأطفال ونضمن لهم حياة سعيدة بإذن الله تعالى
الوقاية بأخذ عوامل التخثر
- وهناك العلاج الوقائي عن طريق حقن الطفل المريض كل 48 ساعة بمعاملات التجلط ولكنه يتكلف أكثر من العلاج بالبلازما ولكنه يفيد في الحفاظ علي المفاصل والعضلات في حالتها الطبيعية حتى لاتحدث أي إعاقة للطفل فمريض الهيموفيليا إذا لم يتلق العلاج المناسب يصبح شابا معاقا
لا يوجد هناك علاج تام لهذا المرض ولكن يتم اخذ حٌقَن منضمة لتسد نقص عامل التخثر مثلاً عامل 8 في هيموفيليا A وقلة عامل 9 في هيموفيليا B. لكن قد يقوم الجسم بتكوين اجسام مضادة ضد الدواء المٌعطى، لذلك اما ان يتم زيادة الجرعة أو إعطاء مواد غير مأخوذة من مصادر بشرية.
- بدأ العلاج الحديث بالناعور في منتصف سنوات ال 60 من القرن الماضي، عندما وجدت طريقة لتركيز العامل 8، من خلال التجميد السريع، واذابة بلازما الدم (سائل الدم)؛ اي, ينتج راسب يدعى رسابة بردية (cryoprecipitate)، يمكن فصله وخزنه بمكان بارد, ويحوي تركيزا مرتفعا من العامل 8؛ كان العلاج بواسطة هذ الركازة اكثر نجاعة، ولكن فقط لدى مرضى الناعور A، لان الركازة لا تحتوي على العامل 9، وقد تم علاج مرضى الناعور B الذين نزفوا، بواسطة تلقي وجبات بلازما الدم.
طرأ تقدم اضافي في بداية سنوات ال 70 من القرن الماضي، فقد وجدت ركازة تجارية جديدة للعامل 8 والعامل 9، بالامكان تخزينها في الثلاجة البيتية. يعالج مرضى الناعور اليوم، بمراكز متعددة المجالات، التي تعالج مشاكل المرضى الخاصة بالمرض، بمساعدة طاقم متعدد المجالات يعالج امراض الدم, تقويم العظام, التاهيل وحل المشاكل الاجتماعية والنفسية, ويمكن ايضا تشخيص ما اذا كان الشخص حاملا للمرض، وتشخيص ما قبل الولادة للمرض. يتلقى المرضى، في حالة وجود نزيف، ركازة تخثر (Factor) عن طريق الوريد, لاعادة جهاز التخثر لوضعه الطبيعي.
أدت الحقن البيتية والعلاج الوقائي، الى تحكم افضل بالنزيف، وتم منع الاضرار المزمنة التي تصيب المفاصل. ان تلقي العلاج الوقائي لاعادة جهاز التخثر لوضعه الطبيعي قبل النشاط البدني المجهد, يسمح للمصابين بالناعور، بالحفاظ على نمط حياة (وطول العمر) طبيعي تقريبا. انه، بالرغم من تلقي معظم المرضى هذا العلاج الفعال, الا ان ثلث مرضى الناعور المعالجين, قد تطور اجسامهم، اجساما مضادة ضد عامل التخثر الناقص بدمهم. توجد هنالك صعوبة بمعالجة هذه المجموعة، مما يستوجب المساعدة بركازات خاصة وباهظة الثمن، دون القدرة على توفير العلاج الوقائي.
- تحطمت، في بداية سنوات ال 80 من القرن الماضي، النظرة المتفائلة على القدرة بالتحكم بالناعور، عندما اتضح ان نسبة كبيرة من مرضى الناعور في الغرب، قد اصيبوا بفيروس الايدز, عندما تلقوا ركازة عامل مصدرها دم موبوء. تركز النقاش، في العقد التالي، حول اصابة المرضى بفيروسات الكبد (التهاب الكبد الطويل الحضانة - Hepatitis B, التهاب الكبد الاقفاري - Hepatitis A, ولاحقا بالتهاب الكبد الشبيه بالذئبة - Hepatitis C), واتضح ان جزءا من المرضى قد يتطور لديهم التهاب كبد مزمن.
تم استثمار الكثير من الموارد لتحسين كفاءة وسلامة ركازة العامل، خلال الـ 15 سنة الاخيرة. تم تطوير طرق فعالة لتحديد هوية الفيروس في دم المتبرعين وتدميره. تم تطوير عوامل تخثر بطرق الهندسة الوراثية (المؤتلفة), كما تجري تجارب لمحاولة ايجاد علاج شاف للمرض, بواسطة زرع (غرس) جينات معافاة، تؤدي الى انتاج تلقائي للعامل الناقص.
تمارين وقائية
ينصح أن يقوم الأشخاص المتضررين من الهيموفيليا بتمارين محددة لتعزيز المفاصل خاصةً الكوعين، الركبتين والكاحلين.[1]
مصادر
- http://www.webteb.com
- هيموفيليا / en.wikipedia
- الناعور / Pubmed
- ناعور / mayoclinic
- ناعور / مركز مكافحة الأمراض الأمريكي
- الناعور / معهد الرئة والقلب
- الاتحاد لمرض الناعور
- الاتحاد العالمي لمرض الناعور
- مواقع الهيموفيليا على الدليل المفتوح