السكري
السُّكَّري أو الداء السكري أو المرض السكري أو مرض السكر أو البوال السكري وغيرها (باللاتينية: Diabetes mellitus) هو متلازمة تتصف باضطراب الاستقلاب وارتفاع شاذ في تركيز سكر الدم الناجم عن عوز هرمون الأنسولين، أو انخفاض حساسية الأنسجة للأنسولين، أو كلا الأمرين.[1] يؤدي السكري إلى مضاعفات خطيرة أو حتى الوفاة المبكرة، إلا أن مريض السكري يمكنه أن يتخذ خطوات معينة للسيطرة على المرض وخفض خطر حدوث المضاعفات. يعاني المصابون بالسكري من مشاكل تحويل الغذاء إلى طاقة (الاستقلاب)، فبعد تناول وجبة الطعام، يتم تفكيكه إلى سكر يدعى: الغلوكوز ينقله الدم إلى جميع خلايا الجسم. وتحتاج أغلب خلايا الجسم إلى الأنسولين ليسمح بدخول الغلوكوز من الوسط بين الخلايا إلى داخل الخلايا.
كنتيجة للإصابة بالسكري، لا يتم تحويل الغلوكوز إلى طاقة مما يؤدي إلى توفر كميات زائدة منه في الدم بينما تبقى الخلايا متعطشة للطاقة. ومع مرور السنين، تتطور حالة من فرط سكر الدم (باللاتينية: hyperglycemia) الأمر الذي يسبب أضراراً بالغة للأعصاب والأوعية الدموية، وبالتالي يمكن أن يؤدي ذلك إلى مضاعفات مثل أمراض القلب والسكتة وأمراض الكلى والعمى واعتلال الأعصاب السكري والتهابات اللثة، والقدم السكرية، بل ويمكن أن يصل الأمر إلى بتر الأعضاء.
أما الأعراض التي توحي بهذا المرض:[2] زيادة في عدد مرات التبول بسبب البوال (زيادة كمية البول) بسبب ارتفاع الضغط التناضحي، زيادة الإحساس بالعطش وتنتج عنها زيادة تناول السوائل لمحاولة تعويض زيادة التبول، التعب الشديد والعام، فقدان الوزن رغم تناول الطعام بانتظام، شهية أكبر للطعام، تباطؤ شفاء الجروح،[3][4][5][6][7][8][9][10][11][12][13][14] وتغيّم الرؤية.[3][4][5][6][7][8][9][10][11][12][13][14][15] وتقل حدة هذه الأعراض إذا كان ارتفاع تركيز سكر الدم طفيفاً، أي إنه هناك تناسب طردي بين هذه الأعراض وسكر الدم.
منظمة الصحة العالمية


تقسم منظمة الصحة العالمية السكري إلى ثلاثة أنماط رئيسية وهي: سكري النمط الأول وسكري النمط الثاني وسكري الحوامل.[16] وكل نمط له أسباب وأماكن انتشار في العالم. ولكن تتشابه كل أنماط السكري في أن سببها هو عدم إنتاج كمية كافية من هرمون الأنسولين من قبل خلايا بيتا في البنكرياس ولكن أسباب عجز هذه الخلايا عن ذلك، تختلف باختلاف النمط.[17] فسبب عجز خلايا بيتا عن إفراز الأنسولين الكافي في النمط الأول يرجع إلى تدمير (مناعي ذاتي) لهذه الخلايا في البنكرياس، بينما يرجع هذا السبب في النمط الثاني إلى وجود مقاومة الأنسولين في الأنسجة التي يؤثر فيها، أي إن هذه الأنسجة لا تستجيب لمفعول الأنسولين مما يؤدي إلى الحاجة لكميات مرتفعة فوق المستوى الطبيعي للأنسولين فتظهر أعراض السكري عندما تعجز خلايا بيتا عن تلبية هذه الحاجة. أما سكري الحوامل فهو مماثل للنمط الثاني من حيث أن سببه أيضاً يتضمن مقاومة الأنسولين لأن الهرمونات التي تُفرز أثناء الحمل يمكن أن تسبب مقاومة الأنسولين عند النساء المؤهلات وراثياً.
وجدت دراسة أُجريت في الولايات المتحدة في عام 2008 أن العديد من النساء الأمريكيات تعانين من السكري أثناء الحمل. في الحقيقة، إن معدل الإصابة بسكري الحوامل ازداد إلى أكثر من الضعف في السنوات الست الأخيرة،[18] وهذا يُسبب مشكلات كثيرة لأن السكري يزيد من خطر المضاعفات أثناء الحمل، كما يزداد خطر تطور السكري عند المولود في المستقبل.
وبينما تُشفى الأم الحامل بمجرد وضع الطفل في النمط الثالث إلا أن النمطين الأول والثاني يلازمان المريض.[1] وأمكن علاج جميع أنماط السكري منذ أن أصبح الأنسولين متاحاً طبياً عام 1921.
ويُعالج النمط الأول – الذي فيه لا يفرز البنكرياس الأنسولين – مباشرة عن طريق حقن الأنسولين بالإضافة إلى ضبط نمط الحياة والقوت. ويمكن علاج النمط الثاني بالمزج بين القوت (ضبط التغذية) وتناول الحبوب والحقن وفي بعض الأحيان الحقن بالأنسولين.
وبينما كان الأنسولين يُنتج في الماضي من مصادر طبيعية مثل بنكرياس الخنزير، إلا أن معظم الأنسولين المُستخدم حالياً يُنتج عن طريق الهندسة الجينية. إما عن طريق الاستنساخ المباشر من الأنسولين البشري أو أنسولين بشري معدل لكي يعطي سرعة وفترة تأثير مختلفة. ويمكن زرع مضخة أنسولين تضخه باستمرار تحت الجلد.
يمكن لمرض السكري أن يسبب العديد من المضاعفات – وهي مضاعفات قصيرة آو طويلة المدى – فالمضاعفات قصيرة المدى هي نقص سكر الدم، الحماض الكيتوني أو غيبوبة فرط الأسمولية اللاكيتونية بسبب ارتفاع الضغط الاسموزي للدم. وتحدث هذه المضاعفات إذا كان المريض لا يلقى العناية الكافية. أما المضاعفات الخطيرة طويلة المدى فتشمل أمراض الجهاز الدوري (كالأمراض القلبية الوعائية، ويصبح احتمال الإصابة بها مُضاعفاً بوجود السكري)، كما تشمل المضاعفات حدوث قصور كلوي مزمن، تلف الشبكية الذي يمكنه أن يؤدي للعمى، تلف الأعصاب وله أنواع كثيرة، تلف الشعيرات الدموية الذي يمكن أن يؤدي للعقم وبطء التئام الجروح. ويمكن أن يؤدي بطء التئام الجروح – خصوصاً جروح القدمين – إلى الغنغرينة التي يمكن أن تؤدي إلى البتر.
فيمكن للرعاية الكافية للمرض بالإضافة إلى التأكد من التحكم في ضغط الدم وكذلك العوامل التي تؤثر في أسلوب الحياة بالإيجاب مثل التوقف عن التدخين وتنزيل الوزن والحفاظ على قوام رشيق أن تقلل من مخاطر المضاعفات التي سبق ذكرها. ويُعتبر مرض السكري أهم مسبب للعمى بالنسبة للبالغين غير المسنين في العالم المتقدم وهو السبب الأول لبتر الأطراف بدون وجود إصابة فيها بالنسبة للبالغين أيضاً وكذلك فإن القصور الكلوي السكري هو السبب الرئيسي الذي يتطلب الديال الدموي في الولايات المتحدة.[19]
التصنيف
ويُعرف النمطان الرئيسيان المسببان لمرض السكري بالنمط الأول والنمط الثاني. وقد حل مصطلح النمط الأول من السكري محل العديد من المصطلحات السابقة مثل سكري الأطفال أو السكري المعتمد على الأنسولين وبالمثل حل مصطلح النمط الثاني محل مصطلحات مثل سكري البالغين أو السكري المرتبط بالبدانة أو السكري الغير معتمد على الأنسولين وبخلاف هذين النمطين لا يوجد نظام تسمية قياسية متفق عليه لبقية الأنواع فمثلاً تسمي بعض الجهات النمط الثالث من السكري بسكري الحوامل،[20] وكذلك يوجد نمط آخر يُسمى النمط الأول من السكري المقاوم للأنسولين، أو السكري المُضاعف، وهو في الواقع تطور للنمط الثاني من السكري فأصبح المريض بحاجة لحقن الأنسولين. ويوجد نمط يُسمى سكري البالغين الذي تسببه مناعة ذاتية كامنة، أو النمط واحد ونصف.[21] ويوجد أيضاً سكري النضوج الذي يصيب المريض قبل بلوغه سن الثلاثين وهو عبارة عن مجموعة من الاضطرابات الجينية الفردية مصحوبة بسوابق عائلية قوية في الإصابة بمرض النمط الثاني من السكري.
سكري النمط الأول
يتميز النمط الأول من السكري بخسارة الخلايا بيتا المنتجة للأنسولين في خلايا لانغرهانس بالبنكرياس مما يؤدي إلى نقص الأنسولين. والسبب الرئيسي لهذه الخسارة هو مناعة ذاتية [17] تتميز بهجوم الخلايا تاء المناعية على خلايا بيتا المنتجة للأنسولين. ولا توجد وسيلة للوقاية من الإصابة بالنمط الأول من السكري الذي يمثل 10% من حالات مرضى السكري في أمريكا الشمالية وأوروبا، مع اختلاف التوزيع الجغرافي، ومعظم المصابين بالمرض كانوا إما بصحة جيدة أو ذوي أوزان مثالية عندما بدأت أعراض المرض بالظهور. وتكون استجابتهم لمفعول الأنسولين عادية (لا توجد مقاومة) خصوصاً في المراحل الأولى. يمكن للنمط الأول أن يصيب الأطفال أو البالغين ولكنه معروف تقليدياً بسكري الأطفال لأن معظم المصابين به من الأطفال.
ويُعالج النمط الأول بصورة أساسية – حتى أثناء المراحل الأولى – بحقن الأنسولين مع المراقبة المستمرة لمستويات غلوكوز الدم. ويمكن أن يصاب المريض الذي لا يتعاطى الأنسولين بالحماض الكيتوني السكري الذي يؤدي إلى غيبوبة أو الوفاة. ويجب التأكيد على المريض بأن يضبط أسلوب حياته خصوصاً فيما يتعلق بالقوت وتمرينات رياضية على الرغم من أن كل ذلك لا يمكنه أن يعوض خسارة الخلايا بيتا. وبعيداً عن الاستخدام التقليدي لحقن الأنسولين تحت الجلد، يمكن توصيل الأنسولين للدم عن طريق مضخة – يمكنها تسريب الأنسولين على مدار اليوم وبمستويات معينة – كما يمكن التحكم في الجرعات (مثل إعطاء جرعة كبيرة) – حسب الحاجة – في أوقات الوجبات. كما كان يوجد أيضاً نوع من الأنسولين يمكن استنشاقه يسمى "اكسوبيرا" الذي اعتمدته وكالة العقار الأمريكية (FDA) في يناير من عام 2006، ولكن شركة فايزر أوقفت إنتاجه في أكتوبر من سنة 2007.[22]
ويستمر علاج النمط الأول من السكري بلا نهاية. ولا يؤثر العلاج بصورة كبيرة على الأنشطة الحياتية للمريض إذا كان هناك تعود ووعي ورعاية سليمة وكذلك انتظام في أخذ الجرعات وقياس مستوى غلوكوز الدم. ولأن اتباع العلاج يكون ثقيلاً على المرضى، فإن الأنسولين يُؤخد بطريقة غير سوية وبعيدة كل البعد عن النظام المفترض. ويجب أن يكون متوسط مستوى غلوكوز الدم بالنسبة للنمط الأول قريباً قدر الإمكان من المستوى الطبيعي الآمن (80 – 120 مليجرام / ديسيلتر أو 4 – 6 مليمول / لتر) ويرجح بعض الأطباء أن يتراوح مستوى غلوكوز الدم بين 140 و150 مجم / ديلتر (7 – 7,5 مليمول / لتر) للمرضى الذين يعانون من السكري إذا كان مستوى غلوكوز الدم منخفضا لديهم (يحدث لهم انخفاض متكرر في مستوى غلوكوز الدم). أما المستويات الأعلى من 200 مجم / ديسيلتر (10 مليمول / لتر) فيصاحبها في بعض الأحيان عدم راحة وتبول متكرر يؤدي إلى جفاف. والمستويات الأعلى من 300 مجم / ديسيلتر (15 مليمول / لتر) تتطلب عادة العلاج لأنه يمكنها أن تؤدي للحماض الكيتوني السكري لكنها لا تهدد حياة المريض على أي حال. أما المستويات المنخفضة لغلوكوز الدم فيمكنها أن تسبب تشنجات أو فترات من فقد الوعي ومن الضروري وبشدة علاجها في الحال.
سكري النمط الثاني
يتميز النمط الثاني من السكري باختلافه عن النمط الأول من حيث وجود مقاومة مضادة لمفعول الأنسولين بالإضافة إلى قلة إفراز الأنسولين. ولا تستجيب مستقبلات الأنسولين الموجودة في الأغلفة الخلوية لمختلف أنسجة الجسم بصورة صحيحة للأنسولين. بالمراحل الأولى تكون مقاومة الأنسولين هي الشذوذ الطاغي في استجابة الأنسجة للأنسولين وتكون مصحوبة بارتفاع مستويات أنسولين في الدم. وفي هذه المرحلة يمكن تقليل مستوى غلوكوز الدم عن طريق وسائل وأدوية تزيد من فاعلية الأنسولين وتقلل إنتاج الغلوكوز من الكبد. وكلما تطور المرض تقل كفاءة إفراز الأنسولين من البنكرياس وتصبح هناك حاجة لحقن الأنسولين.
وتوجد العديد من النظريات التي تحاول تحديد سبب وآلية الإصابة بالنمط الثاني من السكري. ومن المعروف أن الكرش، أي الدهون التي تتركز حول الوسط على الأعضاء داخل البطن وليس الدهون تحت الجلد، تؤدي إلى مقاومة الأنسولين. وتنشط الدهون هرمونياً وتفرز مجموعة من الهرمونات التي تقلل من فاعلية الأنسولين. ويعاني من السمنة 55% من المرضى المصابين بالنمط الثاني من السكري.[23] وتوجد عوامل أخرى مثل التقدم بالعمر، فحوالي 20% من المسنين يعانون من السكري في أمريكا الشمالية، وتاريخ العائلة، حيث يشيع النمط الثاني أكثر في الأفراد الذين لديهم أقارب عانوا منه سابقاً، وقد بدأ النمط الثاني بإصابة الأطفال والمراهقين باضطراد في العقد السابق وربما يرجع ذلك إلى انتشار سمنة الأطفال في بعض الأماكن في العالم.[24]
ويمكن أن يستمر النمط الثاني بدون ملاحظة المريض لفترة طويلة بسبب ضعف ظهور الأعراض أو بسبب عدم وضوحها أو اعتبارها مجرد حالات فردية عابرة لا توحي بوجود مرض. وعادة لا يعاني المريض من الحماض الكيتوني. ولكن يمكن أن تنتج مضاعفات خطيرة من عدم ملاحظة المرض مثل القصور الكلوي الناتج عن اعتلال الكلى السكري أو مرض وعائي، مثل مرض في الشريان التاجي، أو مرض في العين ناتج عن اعتلال الشبكية السكري، أو فقد الإحساس بالألم بسبب اعتلال الأعصاب السكري، أو تلف كبد ناتج عن التهاب كبدي دهني لا كحولي، أي أن سببه ليس مشروبات كحولية، كما يحدث في العادة.
ويبدأ علاج النمط الثاني عادة عن طريق زيادة النشاط البدني وتقليل تناول النشويات وتقليل الوزن. ويمكن لهذه الإجراءات أن تستعيد فاعلية الأنسولين حتى لو كان فقد الوزن قليلاً (5 كيلوغرامات على سبيل المثال) خصوصاً لو كان من منطقة الكرش. ويمكن في بعض الحالات التحكم في مستوى غلوكوز الدم بصورة جيدة بواسطة هذه الإجراءات فقط ولفترة طويلة ولكن ميل الجسم لمقاومة الأنسولين لا ينتهي ولذلك يجب الانتباه إلى مواصلة النشاط البدني وفقد الوزن والحفاظ على نظام غذائي مناسب للمرض. وتكون الخطوة التالية من العلاج عادة هي تناول الأقراص المخفضة للسكر. ويضعف إنتاج الأنسولين إلى حد ما في بداية النمط الثاني من السكري ولذلك يمكن تعاطي دواء عن طريق الفم (يُستعمل في العديد من الوصفات الطبية التي تحتوي على مجموعة من الأدوية) لتحسين إنتاج الأنسولين (عائلة السلفونيل يوريا) أو لتنظيم الإفراز غير المناسب للغلوكوز من الكبد ولإضعاف مقاومة الأنسولين إلى حد ما (الميتفورمين) أو لإضعاف مقاومة الأنسولين بصورة كبيرة (مثل الثيازوليدينديونات). وقد وجدت إحدى الدراسات أنه بمقارنة المرضى البدناء الذين يتعاطون الميتفورمين بأولئك الذين يعتمدون على ضبط النظام الغذائي فقط فإن تعاطي الميتفورمين يقلل احتمال إصابة بمضاعفات خطيرة بنسبة 32% ويقل احتمال الموت بسبب مرض السكري بنسبة 42% بل وتقل لديهم احتمال الوفاة أو الإصابة بالسكتة الدماغية لأي سبب بنسبة 36%.[25] ويمكن للدواء الفموي أن يفشل في النهاية بسبب الضعف المتواصل لإفراز الأنسولين من الخلايا بيتا وعند الوصول لهذه المرحلة يجب تعاطي حقن الأنسولين للتحكم في غلوكوز الدم.
يماثل سكري الحوامل النمط الثاني في العديد من الأوجه فعلى سبيل المثال يتشابهان في قلة الأنسولين النسبية وضعف استجابة أنسجة الجسم لمفعول الأنسولين. ويعاني ما بين 2 و5% من الحوامل من هذا المرض ولكنه يختفي أو تتحسن حالة الأم بعد الولادة. ويمكن الشفاء من سكري الحوامل بصورة نهائية ولكنه يتطلب مراقبة طبية دقيقة أثناء فترة الحمل. ولكن ما بين 20 و50% من الأمهات اللاتي عانين من سكري الحوامل يمكن أن يصابوا بالنمط الثاني في مراحل لاحقة من حياتهم.
وعلى الرغم من أن الإصابة وقتية وليست دائمة إلا أن سكري الحوامل يمكن أن يدمر صحة الأم الحامل أو صحة الجنين. ومن المخاطر التي يتعرض لها الجنين: تضخم جسد الجنين، أي زيادة وزنه عند الولادة، تشوهات في القلب أو الجهاز العصبي المركزي، وكذلك تشوهات في الجهاز الهيكلي. ويمكن لزيادة نسبة الأنسولين في الجنين أن تمنع إنتاج المواد السطحية وتؤدي لمتلازمة ضيق التنفس ويمكن أن يحدث يرقان نتيجة تدمير خلايا الدم الحمراء. وفي الحالات الخطيرة يمكن أن يموت الجنين قبل الولادة ويحدث ذلك في معظم الحالات نتيجة قلة التغذية عبر المشيمة بسبب ضعف الأوعية الدموية. ويمكن حث الولادة في حالة هبوط وظيفة المشيمة. ويمكن إجراء عملية قيصرية إذا كان هناك صعوبة في إخراج الجنين أو احتمال إصابته نتيجة تضخم جسده مثل صعوبة إخراج الكتفين.
الأنماط الأخرى من السكري
توجد العديد من المسببات النادرة لمرض السكري التي لا يمكن تصنيفها كنمط أول أو ثان أو سكري الحوامل. وتثير محاولات تصنيفها الكثير من الجدل. توجد بعض الحالات من السكري بسبب عدم استجابة مستقبلات الأنسولين على أنسجة الجسم، حتى لو كانت مستويات الأنسولين طبيعية، وهذا يجعل هذه الحالة مختلفة عن النمط الثاني، وهذا النمط نادر جداً.
كما أن الطفرات الجينية في الصبغة أو في الميتوكوندريا، يمكن أن تؤدي إلى تشوهات في وظيفة خلايا بيتا. ويُعتقد أنه قد تم تحديد السبب الجيني لتشوه مفعول الأنسولين. ويمكن لأي مرض يصيب البنكرياس أن يؤدي للسكري، على سبيل المثال، التهاب البنكرياس المزمن (أو التليف الخلوي) وكذلك الأمراض التي تصاحبها إفراز زائد لهرمونات مضادة للأنسولين والتي يمكن علاجها عندما تختفي الزيادة في هذا الهرمونات. وتوجد العديد من الأدوية التي تضعف إفراز الأنسولين كما توجد بعض السميات التي تدمر خلايا بيتا. ويوجد نمط من السكري يسمى السكري المرتبط بسوء التغذية وهي تسمية أنكرتها منظمة الصحة العالمية عندما أصدرت نظام التسمية المستعمل حالياً منذ عام 1999.[16]
العلامات والأعراض
الأعراض المتعارف عليها تقليدياً لمرض السكري هي زيادة التبول وزيادة العطش وبالتالي زيادة تناول السوائل وزيادة الشهية لتناول الطعام.[26] ويمكن لهذه الأعراض أن تتطور سريعاً، خلال أسابيع أو شهور، في النمط الأول خصوصاً إذا كان المريض طفلاً. وعلى العكس من ذلك فإن تطور الأعراض في النمط الثاني أكثر بطأً وصعب الملاحظة بل ويمكن أن تكون غائبة تماما. ويمكن أن يسبب النمط الأول فقدانا سريعا للوزن ولكنه كبير، على الرغم من أن تناول المرضى للطعام يكون طبيعياً أو حتى زائداً، كما يمكنه أن يسبب خمولا وتعبا مستمرا. وتظهر كل هذه الأعراض ماعدا فقدان الوزن في مرضى النمط الثاني الذين لا يولون المرض الرعاية الكافية.
وعندما يرتفع تركيز غلوكوز الدم أعلى من الحد الأقصى لقدرة الكلى، لا تكتمل إعادة امتصاص الغلوكوز في الأنبوب الملتف الداني ويبقى جزء من الغلوكوز في البول ويزيد الضغط الاسموزي للبول ويمنع إعادة امتصاص الماء بواسطة الكلية مما يؤدي إلى زيادة إنتاج البول وبالتالي فقدان سوائل الجسم. ويحل الماء الموجود في خلايا الجسم محل الماء المفقود من الدم إسموزياً وينتج عن ذلك جفاف وعطش.
ويسبب ارتفاع تركيز غلوكوز الدم لفترات طويلة إلى امتصاص الغلوكوز مما يؤدي إلى تغيرات في شكل العدسات في العين وينتج عنه تغيرات في الإبصار، ويشكو مرضى السكري عموماً من الرؤية المشوشة ويمكن تشخيصه عن طريقها. ويجب الافتراض دائماً أن المريض مصاب بالنمط الأول من السكري في حالات تغير الإبصار السريع بينما يكون النمط الثاني عادة متدرج في سرعته. ولكن يجب افتراض الإصابة به أيضاً.
ويعاني مرضى السكري (عادة مرضى النمط الأول) من تحمض الدم الكيتوني، وهي حالة متدهورة نتيجة عدم انتظام التمثيل الغذائي تتميز بوجود رائحة الأسيتون في نفس المريض، سرعة وعمق التنفس، زيادة التبول، غثيان، استفراغ ومغص، وكذلك تتميز بوجود حالة متغيرة من حالات فقدان الوعي أو الاستثارة مثل العدوانية أو الجنون ويمكن أن تكون العكس، أي اضطراب وخمول. وعندما تكون الحالة شديدة، يتبعها غيبوبة تؤدي إلى الموت. ولذلك فإن تحمض الدم الكيتوني هو حالة طبية خطيرة تتطلب إرسال المريض للمستشفى.
وتوجد حالة أخرى تسمى الحالة اللاكيتونية وهي حالة نادرة ولكنها على نفس درجة خطورة تحمض الدم الكيتوني. وتحدث أكثر بالنسبة لمرضى النمط الثاني وسببها الرئيسي هو الجفاف نتيجة لفقد ماء الجسم. وتحدث عندما يشرب المريض كميات كبيرة من المشروبات السكرية مما يؤدي لفقدان كميات كبيرة من الماء.
الجينات والسكري
تلعب الوراثة دوراً جزئيا في إصابة المريض بالنمطين الأول والثاني. ويُعتقد بأن النمط الأول من السكري تحفزه نوع ما من العدوى (فيروسية بالأساس) أو أنواع أخرى من المحفزات على نطاق ضيق مثل الضغط النفسي أو الإجهاد والتعرض للمؤثرات البيئية المحيطة، مثل التعرض لبعض المواد الكيمائية أو الأدوية. وتلعب بعض العناصر الجينية دوراً في استجابة الفرد لهذه المحفزات. وقد تم تتبع هذه العناصر الجينية فوجد أنها أنواع جينات متعلقة بتوجيه كرات الدم البيضاء لأي أضداد موجودة في الجسم، أي إنها جينات يعتمد عليها الجهاز المناعي لتحديد خلايا الجسم التي لا يجب مهاجمتها من الأجسام التي يجب مهاجمتها. وعلى الرغم من ذلك فإنه حتى بالنسبة لأولئك الذين ورثوا هذه القابلية للإصابة بالمرض يجب التعرض لمحفز من البيئة المحيطة للإصابة به. ويحمل قلة من الناس المصابين بالنمط الأول من السكري مورثة متحورة تسبب سكري النضوج الذي يصيب اليافعين.
وتلعب الوراثة دوراً أكبر في الإصابة بالنمط الثاني من السكري خصوصاً أولئك الذين لديهم أقارب يعانون من الدرجة الأولى. ويزداد احتمال إصابتهم بالمرض بازدياد عدد الأقارب المصابين. فنسبة الإصابة به بين التوائم المتماثلة (من نفس البويضة) تصل إلى 100%، وتصل إلى 25% لأولئك الذين لديهم تاريخ عائلي في الإصابة بالمرض. ويُعرف عن الجينات المرشحة بأنها تسبب المرض الوراثي المسمى "KCNJ11" (القنوات التي تصحح اتجاه أيون البوتاسيوم إلى داخل الخلية، العائلة الفرعية J، الرقم 11) ويقوم هذا الجين بتشفير قنوات البوتاسيوم الحساسة للأدينوسين ثلاثي الفوسفات. وكذلك المرض الوراثي "KCF7L2" (عامل نسخ) الذي ينظم التعبير الجيني للبروجلوكاجون الذي ينتج جلوكاجون مشابه للبيبتيدات.[17] وأكثر من ذلك فإن البدانة، وهي عامل مستقل في زيادة احتمال الإصابة بالنمط الثاني من السكري، تُورث بصورة كبيرة.[27]
وتلعب العديد من الحالات الوراثية دوراً كبيراً في الإصابة بالسكري مثل الحثل العضلي، رنح فريدريك، وكذلك متلازمة ولفرام، وهي اختلال صبغي مرتد يسبب ضمور الأعصاب تظهر أثناء مرحلة الطفولة وهي تتكون من البول الماسخ، البول السكري، ضمور العين والصمم.[28]
أسباب المرض
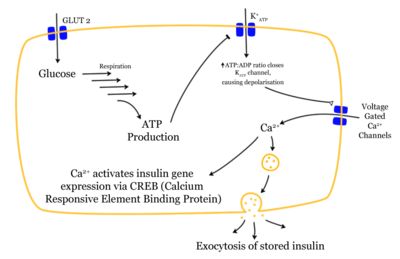
إن الأنسولين الذي تنتجه المعثكلة هو الهرمون الأساسي الذي ينظم نقل الغلوكوز من الدم إلى معظم خلايا الجسم، خصوصاً الخلايا العضلية والخلايا الدهنية، ولكن لا ينقله إلى خلايا الجهاز العصبي المركزي. ولذلك يؤدي نقص الأنسولين أو عدم استجابة الجسم له إلى أي نمط من أنماط السكري.
تتحول معظم الكربوهيدرات في الطعام إلى غلوكوز أحادي خلال ساعات قليلة. وهذا الغلوكوز الأحادي هو الكربوهيدرات الرئيسي في الدم الذي يُستخدم كوقود في الخلايا. ويُفرز الأنسولين في الدم بواسطة خلايا بيتا في جزر لانغرهانس بالبنكرياس كرد فعل على ارتفاع مستويات غلوكوز الدم بعد الأكل. ويستخدم الأنسولين حوالي ثلثا خلايا الجسم لامتصاص الغلوكوز من الدم أو لاستخدامه كوقود للقيام بعمليات تحويلية تحتاجها الخلية لإنتاج جزيئات أخرى أو للتخزين. وكذلك فإن الأنسولين هو المؤشر الرئيسي لتحويل الغلوكوز إلى جليكوجين لتخزينه في داخل الكبد أو الخلايا العضلية. ويؤدي انخفاض مستويات الغلوكوز إلى تقليل إفراز الأنسولين من الخلايا باء وإلى التحويل العكسي إلى الجليكوجين الذي يعمل في الاتجاه المعاكس للأنسولين. وبذلك يُسترجع الغلوكوز من الكبد إلى الدم؛ بينما تفتقد الخلايا العضلية آلية تحويل الجليكوجين المخزن فيها إلى غلوكوز.
تؤدي زيادة مستويات الأنسولين إلى زيادة عمليات البناء في الجسم مثل نمو الخلايا وزيادة عددها، تخليق البروتين وتخزين الدهون. ويكون الأنسولين هو المؤشر الرئيسي في تحويل اتجاه العديد من عمليات التمثيل الغذائي ثنائية الاتجاه من الهدم إلى البناء والعكس. وعندما يكون مستوى غلوكوز الدم منخفضاً فإنه يحفز حرق دهون الجسم. وإذا كانت كمية الأنسولين المتاحة غير كافية، أو إذا كانت استجابة الخلايا ضعيفة لمفعول الأنسولين (مقاومة أو مناعة ضد الأنسولين)، فلن يُمتص الغلوكوز بطريقة صحيحة من خلايا الجسم التي تحتاجه ولن يُخزن الغلوكوز في الكبد والعضلات بصورة مناسبة. وبذلك تكون المحصلة النهائية هي استمرار ارتفاع مستويات غلوكوز الدم، ضعف تخليق البروتين وبعض اضطرابات التمثيل الغذائي مثل تحمض الدم.
التشخيص
يُشخص النمط الأول والعديد من حالات النمط الثاني من السكري بناء على الأعراض الأولية التي تظهر في بداية المرض مثل كثرة التبول والعطش الزائد وقد يصاحبها فقد للوزن، وتتطور هذه الأعراض عادة على مدار الأيام والأسابيع. ويعاني حوالي ربع الناس المرضى بالنمط الأول من السكري من تحمض الدم الكيتوني عندما يتم إدراك أصابتهم بالمرض. ويتم عادة تشخيص بقية أنماط السكري بطرق أخرى مثل الفحص الطبي الدوري، اكتشاف ارتفاع مستوى غلوكوز الدم أثناء أجراء أحد التحاليل؛ أو عن طريق وجود عرض ثانوي مثل تغيرات الرؤية أو التعب غير المبرر. ويتم عادة اكتشاف المرض عندما يعاني المريض من مشكلها يسببها السكري بكثرة مثل السكتات القلبية، اعتلال الكلى، بطئ التئام الجروح أو تقيح القدم، مشكلة معينة في العين، إصابة فطرية معينة، أو ولادة طفل ضخم الجثة أو يعاني من انخفاض مستوى سكر الدم.
ويتميز السكري بارتفاع متقطع أو مستمر في غلوكوز الدم ويمكن الاستدلال عليه بواحد من القيم التالية:[16]
- قياس مستوى غلوكوز الدم أثناء الصيام 126 مليغرام / ديسيلتر (7 مليمول / لتر) أو أعلى.
- قياس مستوى غلوكوز الدم 200 مليغرام / ديسيلتر (11.1 مليمول / لتر) أو أعلى وذلك بعد ساعتين من تناول 75 جرام غلوكوز كما يُتبع في اختبار تحمل الغلوكوز.
- قياس عشوائي لمستوى غلوكوز الدم 200 مليغرام / ديسيلتر (11.1 مليمول / لتر) أو أعلى.
عندما تكون النتيجة إيجابية، ولكن في غياب أعراض السكري، يجب تأكيدها بطريقة أخرى من الطرق السابق ذكرها (قياس صائم، فاطر أو عشوائي). ويفضل معظم الأطباء قياس مستوى الغلوكوز أثناء الصيام بسبب سهولة القياس وتوفير الوقت (ساعتان) لإجراء اختبار تحمل الغلوكوز إذ إنه يجب الانتظار لمدة ساعتين بين تناول الغلوكوز وقياس مستواه في الدم وطبقاً للتعريف الحالي فإن قياسين لمستوى غلوكوز الدم عند الصيام نتيجتهما أعلى من 126 مليغرام / ديسيلتر (7 مليمول / لتر)، يتم اعتبارهما دلالة على الإصابة بالسكري.
يُعتبر المرضى الذين يتراوح مستوى غلوكوز دمهم أثناء الصيام ما بين 110 و126 مليغرام / ديسيلتر (6.1 و7 مليمول / لتر) بأن لديهم اضطراب في مستوى غلوكوز الدم أثناء الصيام. أما عندما يكون المستوى 140 مليغرام / ديسيلتر (7.8 مليمول / لتر) أو أعلى بعد ساعتين من تعاطي 75 غرام غلوكوز بالفم فيكون هناك ضعف تحمل للغلوكوز. ويُعتبر ضعف تحمل الغلوكوز خصوصاً بأنه يزيد من احتمال تطوره إلى سكري شديد مع مرض قلبي وعائي (مرض في الجهاز الدوري).
وعلى الرغم من إنه لا يستخدم للتشخيص، إلا أن المستوى المرتفع للغلوكوز الذي يرتبط بهيموغلوبين الدم بصورة لا رجعية (يُسمى الهيموغلوبين الغليكوزيلاتي) بنسبة 6% أو أعلى، بحسب المعيار المتخذ به في الولايات المتحدة الذي تمت مراجعته عام 2003، يُعتبر غير طبيعي بالنسبة لمعظم معامل التحاليل. ويُستخدم هذا القياس أساساً كاختبار لمدى فاعلية العلاج يعكس متوسط غلوكوز الدم على مدار التسعين يوماً السابقة تقريباً. ولكن يمكن لبعض الأطباء أن يطلبوا إجراء هذا الاختبار وقت التشخيص لتتبع التغيرات التي حدثت من قبل. والنسبة الموصى بها للهيموغلوبين الغليكوزيلاتي لمرضى السكري هي أقل من 7% والتي تُعتبر دلالة على التحكم الجيد في غلوكوز الدم ولكن يوصي بعض الأطباء بنسب أكثر صرامة، كأقل من 6.5%). ويقل احتمال حدوث مضاعفات مثل اعتلال الشبكية أو اعتلال الكلى السكري عند المرضى بالسكري الذين يحافظون على مستوى الهيموغلوبين الغليكوزيلاتي بين 6.5 و7%.[29][30]
الفحص
يُوصى بعمل فحص السكري للعديد من الأفراد في مراحل حياتهم المختلفة وكذلك لأولئك الذين لديهم احتمال عالي للإصابة بالمرض. وتتنوع اختبارات الفحص طبقاً للظروف والسياسة الصحية المحلية. وتتضمن هذه الاختبارات القياس العشوائي لغلوكوز الدم، قياس غلوكوز الدم أثناء الصيام، وقياس غلوكوز الدم بعد ساعتين من تناول 75 غرام غلوكوز أو حتى اختبار قياس تحمل الغلوكوز الرسمي. ويُوصى بعمل فحص طبي شامل للبالغين من العمر 40 أو 50 عاماً وبصورة دورية بعد تخطي هذا العمر. ويُوصى عادة بهذا الفحص مبكراً لأولئك الذين لديهم احتمال عالي للإصابة مثل المرضى البدينين، أو الذين لديهم تاريخ عائلي من الإصابة بالسكري، أو بعض الأجناس البشرية التي يكثر فيها الإصابة بالمرض مثل: اللاتينيين الهسبان، الأمريكيون الأصليون، الأفريقيين الكاريبيين، سكان جزر المحيط الهادئ، والمنحدرين من جنوب آسيا.[31][32]
ويصاحب السكري العديد من الحالات المرضية التي تتطلب الفحص لمعرفة إذا كان المريض مصاباً بالسكري أم لا، مثل: ارتفاع ضغط الدم، ارتفاع مستوى الكوليسترول، مرض في الشريان التاجي، مرحلة ما بعد سكري الحوامل، متلازمة تعدد الحويصلات في الرحم، التهاب البنكرياس المزمن، تراكم الدهون على الكبد، داء تلون الدم، تليف كيسي، العديد من العلل الميتوكوندرية للأعصاب وعلل العضلات، الحثل العضلي ورنح فريدريك، وبعض الأنواع المُورثة من زيادة الأنسولين عند حديثي الولادة. ويزيد الاستخدام المزمن لبعض الأدوية من احتمال الإصابة بالسكري مثل استخدام الكورتيزونات بجرعات عالية، بعض أدوية المعالجة الكيمائية، وخصوصاً ل – اسباراجينيز، وكذلك بعض أدوية العلاج النفسي وضبط المزاج، خصوصاً الفينوثيازينات وبعض مضادات الذهان غير النمطية.
ويُفحص المرضى الذين تأكدت إصابتهم بالسكري دورياً للتحكم في المضاعفات. وهذا يتضمن اختبارات سنوية للبول لقياس البول الزلالي الدقيق وفحص شبكية العين (تصوير الشبكية) لتحديد مدى اعتلالها. وفي المملكة المتحدة، ساعد فحص الشبكية لمرضى السكري على تقليل عدد المصابين بالعمى جراء هذا المرض.
الوقاية
توجد العديد من العوامل التي تزيد من احتمال الإصابة بالنمط الأول من السكري ومنها التهيؤ الجيني للإصابة بالمرض، ويرتكز هذا التهيؤ على جينات تحديد الأجسام المضادة لكرات الدم البيضاء، خصوصاً الأنواع DR3 وDR4، أو وجود محفز بيئي غير معروف، يمكن أن يكون عدوى معينة، على الرغم من أن هذا الأمر غير محدد أو مُتأكد منه حتى الآن في جميع الحالات، أو المناعة الذاتية التي تهاجم الخلايا باء التي تنتج الأنسولين.[33] وترجح بعض الأبحاث أن الرضاعة الطبيعية تقلل احتمال الإصابة بالمرض.[34][35] وقد تم دراسة العديد من العوامل المرتبطة بالتغذية التي قد تزيد أو تقلل احتمال الإصابة بالمرض ولكن لا يوجد دليل قاطع على مدى صحة هذه الدراسات.[36] فمثلاً تقول إحدى الدراسات أن إعطاء الأطفال 2000 وحدة دولية من فيتامين د بعد الولادة يقلل من احتمال الإصابة بالنمط الأول من السكري.[37]
ودراسة أخرى تقول أن الأطفال الذين لديهم أضداد لجزر لانجرهانز، ولا تظهر أعراض السكري عليهم ويتم معالجتهم بفيتامين ب 3 (نياسين) تقل لديهم الإصابة بالمرض إلى أقل من النصف خلال فترة سبع سنوات بالمقارنة بجميع الأطفال عامة الذين شملتهم الدراسة، بل إنه حتى يقل احتمال إصابتهم بالمرض عند مقارنتهم بالأطفال الذين لديهم أضداد ولكن لا يتناولون فيتامين ب 3.[38]
ويمكن تقليل احتمال الإصابة بالنمط الثاني من السكري بتغيير نمط التغذية وزيادة النشاط البدني.[39][40] وتوصي الجمعية الأمريكية للسكري بالحفاظ على وزن صحي وممارسة الرياضة لمدة ساعتين ونصف أسبوعيا (المشي السريع يؤدي الغرض) وتناول الدهون باعتدال وتناول كمية كافية من الألياف والحبوب الكاملة. ولا توصي الجمعية بتناول الكحول للوقاية، ولكن من المثير للاهتمام أن تناول الكحول باعتدال قد يقلل من مخاطر الإصابة، أما الإفراط في شرب الكحوليات يدمر أنظمة الجسم بصورة خطيرة. ولا يوجد أدلة كافية على أن تناول الأغذية شحيحة السكريات يمكن أن تكون مفيدة طبياً.[41]
وأظهرت بعض الدراسات أن استخدام الميتفورمين،[40] الروزيجليتازون،[42] أو الفالسارتان،[43] كوقاية يمكن أن يؤخر الإصابة بالسكري في المرضى المهيئين لذلك. وتقل الإصابة بالسكري بنسبة 77% في المرضى الذين يستخدمون الهيدروكسي كلوراكين لعلاج التهاب المفاصل الروماتيزمي.[44] ويمكن أيضاً للرضاعة الطبيعية أن تقي من الإصابة بالنمط الثاني من السكري في الأمهات.[45]
العلاج
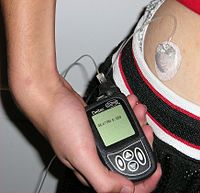
إن السكري مرض متعذر البرء حالياً، أي لا يشفى. ويتم التركيز في علاجه على التضبيط أو تفادي المتاعب قصيرة أو طويلة المدى التي يمكن أن يسببها المرض. ويوجد دور استثنائي وهام لمعرفة المريض بالمرض والتغذية الجيدة والنشاط البدني المعتدل ومراقبة المريض لمستوى غلوكوز دمه بهدف الحفاظ على مستويات غلوكوز الدم في المدى القريب وحتى البعيد في النطاق المقبول. ويقلل التضبيط الدقيق من مخاطر المضاعفات بعيدة المدى. ويمكن تحقيق ذلك نظرياً عن طريق التغذية المعتدلة وممارسة الرياضة وخفض الوزن، خصوصاً في النمط الثاني، وتناول خافضات السكر الفموية في هذا النمط أيضاً واستخدام الأنسولين في النمط الأول، علماً أن الحاجة إليه تزداد في النمط الثاني عندما لا يستجيب المريض كفاية لخافضات السكر الفموية فقط. وبالإضافة إلى ذلك فإنه بالنظر إلى الاحتمال العالي للإصابة بمرض قلبي وعائي، يجب تغيير نمط الحياة لتضبيط ضغط الدم[46] ونسبة الكوليسترول عن طريق التوقف عن التدخين وتناول الغذاء المناسب وارتداء جوارب السكري وتناول دواء لتقليل الضغط إذا دعت الحاجة لذلك. وتتضمن العديد من علاجات النمط الأول استخدام الأنسولين العادي أو أنسولين الخنزير المضاف إليه البروتامين المتعادل (NPH)، و/أو نظائر الأنسولين المختلفة مثل الهومالوج، النوفولوج أو الإبيدرا؛ أو الجمع بين اللانتوس / ليفيمير والهومالوج، النوفولوج، والإبيدرا. ويوجد خيار آخر لعلاج النمط الأول وهو استخدام مضخة أنسولين من أشهر أنواع العلامات التجارية مثل كوزمو، انيماس، ميدترونيك ميني ميد، وأومنيبود.
يُعنى بالمريض خارج المستشفيات بصورة أساسية في البلاد التي يُطبق فيها نظام الممارس العام مثل المملكة المتحدة. وفي حالة الإصابة بمضاعفات، صعوبة التحكم في غلوكوز الدم، أو لإجراء أبحاث على المرض، يتم العناية بالمريض داخل المستشفى بواسطة أخصائي. ويمكن أن يتشارك الممارس العام مع الأخصائي في العناية بالمريض في بعض الأحوال كفريق عمل. ويمكن الاستعانة بأخصائي قياسات بصرية، أخصائي / خبير بالقدمين، أخصائي تغذية، أخصائي علاج طبيعي، ممرضات متخصصات، كالملقنات المعتمدات لمرض السكري أو الممرضات المتخصصات في السكري، أو ممرضات ممارسات للعمل سوياً لتقديم تدريب متعدد للمريض على اتباع نظام العلاج. أما في البلاد التي يجب على المريض أن يعتني بصحته بنفسه، كما في الولايات المتحدة، فإن تكلفة العناية بمريض السكري تكون مرتفعة وتفوق قدرة المريض بالإضافة إلى الأدوية والمستلزمات الأخرى التي يحتاجها. ويُنصح المرضى عادة باستشارة الطبيب كل ثلاثة إلى ستة أشهر على الأقل.
الشفاء
شفاء النمط الأول من السكري
لا يوجد علاج عملي للنمط الأول من السكري. ويرجع سبب الإصابة به إلى فشل أحد أنواع الخلايا الخاصة بعضو وحيد يقوم بوظيفة بسيطة نسبياً، وقد أدت هذه الحقيقة إلى القيام بالعديد من الدراسات لمحاولة إيجاد علاج ممكن لهذا النمط ومعظمها ركزت على زرع بنكرياس أو خلايا باء بديلة.[47] يمكن اعتبار إن المرضى الذين أجروا عملية زرع بنكرياس أو بنكرياس وكلية، عندما تطور لديهم فشل كلوي سكري، وأصبحوا لا يتعاطون الأنسولين قد "شفوا" من السكري. وقد أصبحت عملية زرع بنكرياس وكلية في نفس الوقت حلاً واعداً ولها نفس معدلات النجاح أو أعلى من عملية زرع كلية فقط.[48] ولكن هذه العملية تتطلب عموماً أدوية مثبطة للمناعة على المدى البعيد ويبقى هناك احتمال أن يرفض الجهاز المناعي العضو المزروع.[47]
وقد تم إجراء عمليات زرع خلايا باء غريبة عن الجسم المزروعة فيه تجريبياً على الفئران البشر، ولكن تبقى هذه الطريقة غير عملية في الممارسة الطبية المعتادة ويرجع ذلك جزئياً إلى ندرة المتبرعين بالخلايا باء. ومثلها مثل أي عملية زرع عضو غريب فإنها تثير الجهاز المناعي ويتم الاستعانة بأدوية تثبط الجهاز المناعي لمدة طويلة لحماية العضو المزروع.[49] وقد تم اقتراح طريقة بديلة لوضع خلايا باء المزروعة في وعاء شبة منفذ لعزلها وحمايتها من الجهاز المناعي. وقد منحت أبحاث الخلايا الجذعية طريقاً ممكناً للشفاء لأنها قد تسمح لإعادة نمو خلايا جزر متطابقة جينياً مع الشخص المزروعة فيه ويمكن بذلك الاستغناء عن أدوية تثبيط المناعة.[47] وقد أظهرت محاولة أجريت عام 2007 على 15 مريض شُخص لديهم النمط الأول حديثاً وتم معالجتهم بخلايا جذعية مأخوذة من نخاع عظامهم بعد تثبيط مناعتهم أن الغالبية العظمى استغنوا عن تعاطي الأنسولين لفترة طويلة.[50]
ويُبحث الآن في استخدام التقنية الدقيقة وتقنية النانو لعلاج النمط الأول من السكري. وتقترح إحدى الطرق زرع خزانات أنسولين تفرز الهرمون عن طريق صمام سريع حساس لمستوى غلوكوز الدم. وقد تم وضع نموذجين على الأقل وتجربتهما خارج الجسم. وهذه النماذج يمكن اعتبارها مضخات أنسولين مغلقة العروة.
شفاء النمط الثاني من السكري
يمكن شفاء ما بين 80 إلى 100% من مرضى النمط الثاني من السكري شديدي السمنة عن طريق إجراء أحد أنواع عمليات تدبيس المعدة. ولا يرجع تأثير العملية إلى خسارة الوزن لأن علامات الشفاء تظهر خلال أيام من العملية أي قبل أن تحدث خسارة كبيرة لوزن المريض. والسبب الحقيقي هو تغير نمط إفراز هرمونات الجهاز الهضمي بسبب الالتفاف (تدبيس المعدة) وإزالة الاثنى عشر والصائم الداني اللذان يشكلان معاً الجزء العلوي أو الداني من الأمعاء الدقيقة. وترجح إحدى النظريات حدوث عطل في وظيفة الأمعاء الدقيقة العلوية عند الإصابة بالنمط الثاني؛ ولذلك فإن استئصالها يزيل مصدر لهرمون مجهول يساهم في زيادة مقاومة الأنسولين.[51] وقد تم إجراء هذه العملية على نطاق واسع للمرضى الذين يعانون من بدانة مرضية وقد أفادت في تقليل معدل الوفيات لأي سبب إلى نسبة 40%،[52] وقد تم إجراء عمليات مماثلة لعدد قليل من المرضى ذوي بدانة عادية أو متوسطة.[53][54]
ما بعد المرض
إن تعلم المريض، وتفهمه ومشاركته له دور حيوي في تقليل مضاعفات مرض السكري لأن هذه المضاعفات تكون أقل شيوعاً وأقل حدةً في المرضى الذين يتحكمون في مستويات غلوكوز دمهم جيداً.[55][56] وتسرع المشكلات الصحية المنتشرة من الآثار الضارة لمرض السكري مثل التدخين، ارتفاع ضغط الدم، وعدم ممارسة التمارين الرياضية بانتظام. وطبقاً لإحدى الدراسات فإن احتمال الإصابة بالسكري تتضاعف ثلاثة مرات في النساء ذوات ضغط الدم المرتفع.
ومن المثير للاهتمام وجود دليل يرجح إن بعضاً من المصابين بالنمط الثاني من السكري الذين يمارسون التمارين الرياضية بانتظام ويخسرون بعضاً من وزنهم ويأكلون طعاماً صحياً يمكن أن يبقوا بعضاً من آثار المرض في حالة "ارتخاء". ويمكن أن تساعد هذه النصائح الأفراد المهيئين للإصابة بالنمط الثاني وكذلك أولئك الذين في مرحلة بداية السكري على منع تطور حالتهم لتصبح مرضاً كاملاً لأن هذه الممارسات تساعد على استعادة استجابة الجسم للأنسولين. ولكن يجب على المريض أن يستشير الأطباء بخصوص اتباع هذه الممارسات لمعرفة النتائج المترتبة عليها قبل ممارستها، خصوصاً لتفادي هبوط مستوى غلوكوز الدم أو أي مضاعفات أخرى؛ ويوجد القليل من الأفراد الذين يبدوا إنهم قد ابقوا المرض في حالة "ارتخاء" كاملة، والبعض الآخر يمكن أن يجدوا أنهم يحتاجون القليل من أدويتهم لأن الجسم يحتاج أنسولين قليل أثناء أو بعد ممارسة الرياضة. وبغض النظر عن مدى فاعلية هذه الممارسات إذا كانت تفيد بعض الأفراد أو لا تفيد بالنسبة لمرض السكري، توجد بالتأكيد فوائد أخرى لنمط الحياة الصحي للأفراد سواء المصابون بالسكري أو غير المصابين.
تتغير طريقة التحكم في مرضى السكري بتقدم العمر لأن إنتاج الأنسولين يقل بضعف الخلايا باء البنكرياسية. بالإضافة إلى زيادة مقاومة الأنسولين بسبب تأكل النسيج اللحمي، تراكم الدهون خصوصاً داخل البطن وضعف استجابة الأنسجة للأنسولين. ويضمحل تحمل الغلوكوز باطراد مع تقدم العمر مما يؤدي إلى زيادة الإصابة بالنمط الثاني من السكري وارتفاع غلوكوز الدم.[57] ويصاحب عدم تحمل الغلوكوز المرتبط بتقدم السن مقاومة للأنسولين، على الرغم من أن مستويات الأنسولين في الدم تكون مماثلة لتلك الموجودة في الشباب.[58] وتتنوع أهداف علاج المرضى المسنين على حسب الشخص المُعالج ويجب الأخذ في الاعتبار الحالة الصحية، العمر المتوقع، مستوى الاعتماد على النفس، وإرادة المريض لاتباع نظام العلاج.[59]
المضاعفات الحادة
تحمض الدم الكيتوني السكري
أن تحمض الدم الكيتوني السكري هو مضاعفة طارئة، حادة وخطيرة. ويؤدي نقص الأنسولين إلى قيام الكبد بتحويل الدهون إلى أجسام كيتونية التي يستخدمها المخ كوقود. ولكن يؤدي ارتفاع مستويات الأجسام الكيتونية إلى انخفاض الرقم الهيدروجيني للدم مما يسبب ظهور معظم أعراض تحمض الدم الكيتوني. وعند إدخال المريض للمستشفى، تكون الأعراض الظاهرة عليه عادة هي جفاف وتنفس سريع وعميق. ويشيع مغص البطن ويمكن أن يكون شديداً. ويكون المريض واعياً عادة ويبدأ فقدان الوعي في مراحل متقدمة من الحالة عندما يتطور الخمود إلى غيبوبة. ويمكن أن يصبح تحمض الدم الكيتوني شديداً كفاية ليسبب انخفاض ضغط الدم، ثم صدمة، مما يؤدي للوفاة. ويكشف تحليل البول وجود كميات كبيرة من الأجسام الكيتونية التي تأتي من الدم عندما ترشحه الكلى. ويؤدي العلاج المناسب إلى العودة الكاملة للحالة الطبيعية، ولكن يمكن أن يتوفى المريض إذا لم يتلقى العلاج الكافي في أسرع وقت لتلافي المضاعفات. ويشيع تحمض الدم الكيتوني في مرضى النمط الأول أكثر من النمط الثاني.
غيبوبة ضغط اسموزي لا كيتونية
إن حالة غيبوبة الضغط الاسموزي اللاكيتونية هي مضاعفة حادة يصاحبها العديد من أعراض تحمض الدم الكيتوني، ولكن بسبب وعلاج مختلفين تماماً. عندما يرتفع مستوى غلوكوز الدم فوق 300 مليغرام / ديسيلتر (16 مليمول / لتر، يُسحب الماء من الخلايا إلى الدم عن طريق الاسموزية وتصرف الكلى الغلوكوز في البول وهذا يؤدي إلى فقد الماء وزيادة اسموزية الدم. وإذا لم يتم إحلال السوائل المفقودة، عن طريق الفم أو الوريد، يؤدي التأثير الاسموزي لمستويات الغلوكوز المرتفعة مع فقد الماء إلى الجفاف. وتصبح خلايا الجسم جافة باطراد طالما أن الماء ُيؤخذ منها ويُخرج من الجسم عن طريق البول، ويشيع اختلال توازن أملاح الجسم ويكون خطيراً على المريض. وكما ينطبق على تحمض الدم الكيتوني، يجب علاج هذه الحالة بصورة عاجلة، وخصوصاً علاج الجفاف عن طريق إحلال السوائل المفقودة. ويمكن أن يتطور الخمود إلى غيبوبة، وهي شائعة في النمط الثاني من السكري أكثر من النمط الأول.
انخفاض غلوكوز الدم
إن انخفاض غلوكوز الدم هو مضاعفة ناتجة عن العديد من أدوية السكري. ويمكن أن تظهر إذا كان تناول المريض للغلوكوز لا يغطي العلاج الذي يُؤخذ. ويمكن أن يصبح المريض مضطرباً، غزير العرق، ولديه أعراض استثارة الجهاز العصبي السيمبثاوي اللاإرادي مما يؤدي إلى شعوره بالخوف المستمر ويمكن أن يهتز وعيه أو حتى يمكنه أن يفقد الوعي في الحالات الشديدة مما يؤدي إلى الغيبوبة، أو حتى تدمير المخ والموت. وبالنسبة لمرضى السكري، توجد العديد من العوامل التي يمكن أن تؤدي إلى انخفاض غلوكوز الدم مثل الإفراط في استخدام الأنسولين أو استخدامه في أوقات غير مناسبة، الإفراط في الرياضة أو ممارستها في أوقات غير مناسبة، أو عدم تناول الكافي من الطعام، خصوصاً الكربوهيدرات المنتجة للغلوكوز، ولكن كل ما سبق من أسباب يُعتبر مجرد تفسير سطحي يحتاج إلى دقة.
والتفسير الدقيق للأمر هو أن انخفاض غلوكوز الدم الدوائي ينتج عادة عن التفاعل بين الزيادة المطلقة أو النسبية في الأنسولين وضعف استرداد الغلوكوز في الدم بالنسبة لمرضى النمط الأول والنمط الثاني المتقدم. ومن العوامل التي تلعب دوراً كبيراً في منع أو التصحيح السريع لانخفاض غلوكوز الدم وتقوم باسترداد الغلوكوز هي قلة الأنسولين، زيادة الجلوكاجون أو غيابه وزيادة الإبينيفرين. وفي حالة السكري المعتمد على الأنسولين فإن مستويات الأنسولين الخارجي الذي يتم تعاطيه لا تنخفض بانخفاض غلوكوز الدم وبالإضافة إلى ذلك فإن نقص الجلوكاجون والإبينيفرين تؤدي إلى ضعف استرداد الغلوكوز في الدم.
ويمكن أن يؤدي ضعف الاستجابة السيمباثاوية للغدة الدرقية إلى عدم وعي الجسم بانخفاض غلوكوز الدم. ويعني مصطلح انخفاض غلوكوز الدم المرتبط بفشل الجهاز العصبي اللاإرادي أن حدوث انخفاضات لغلوكوز الدم تسبب كل من ضعف استرداد غلوكوز الدم وعدم وعي الجسم بحدوث انخفاض غلوكوز الدم. وتؤدي انخفاضات غلوكوز الدم إلى حلقة مفرغة من تكرر انخفاضات غلوكوز الدم وضعف أكثر للآلية استرداد الغلوكوز. وفي العديد من الحالات، فإن تفادي انخفاض غلوكوز الدم على المدى القريب يمكن أن يعيد للجسم وعيه بانخفاض مستوى غلوكوز الدم في معظم المرضى المصابين ولكن ذلك صحيح نظرياً أكثر منه عملياً.
ويُعالج انخفاض غلوكوز الدم في معظم الحالات بالمشروبات والمأكولات السكرية. وتُعالج الحالات الشديدة بحقن الجلوكاجون، وهو هرمون له تأثيرات معاكسة للأنسولين، أو بتسرب وريدي للدكستروز إذا كان المريض فاقد الوعي. ويُستخدم عادة الدكستروز الوريدي في المستشفيات.
المضاعفات المزمنة
مرض وعائي
يؤدي الارتفاع المزمن لغلوكوز الدم إلى تلف الأوعية الدموية. ولأن الخلايا المبطنة للأوعية الدموية لا تعتمد على الأنسولين فإنها تمتص الغلوكوز أكثر من المعتاد. ويؤدي ذلك إلى تكون جلوكوبروتينات سطحية زائدة عن الحد الطبيعي ويسبب نمو اسمك ولكن أضعف للغلاف الوعائي. وفي حالة السكري، تُصنف هذه الحالة كمرض شعيرات دموية، وذلك لأن الأوعية الصغيرة هي التي تتلف، وكذلك يُصنف كمرض للأوعية الكبيرة لأن نتيجته تلف الشرايين.
ويؤدي تلف الشعيرات الدموية إلى واحد أو أكثر من الحالات التالية:
- اعتلال الشبكية السكري، عند نمو أوعية دموية جديدة في الشبكية تكون هشة وضعيفة ومنخفضة الكفاءة وكذلك يحدث ارتشاح في بقعة الشبكية الذي يمكن أن يؤدى إلى فقدان الرؤية أو العمى. أن تلف الشبكية نتيجة اعتلال الشعيرات الدموية، هو السبب الرئيسي للعمى بين البالغين غير المسنين في الولايات المتحدة.
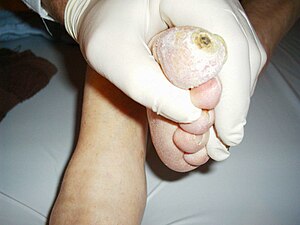
- اعتلال الأعصاب السكري، نقص أو اختلال الإحساس عادةً في منطقة اليد والقدم، وتبدأ في القدمين ولكن يحتمل أن تصيب أعصاب أخرى، كاليدين والأصابع لاحقاً. وعندما يصاحبها تلف الأوعية الدموية يمكن أن يؤدي ذلك إلى القدم السكرية (انظر أسفل الصفحة). وتوجد أنواع أخرى من اعتلال الأعصاب السكري مثل التهاب الأعصاب البسيط أو اعتلال الجهاز العصبي اللاإرادي. ويؤدي اعتلال الأعصاب إلى ضمور العضلات السكري.
- اعتلال الكلى السكري، تلف الكلى الذي يمكن أن يؤدي إلى فشل كلوي مزمن، الذي يتطلب غسيل كلوي والجدير بالذكر أن السكري هو أكثر الأسباب شيوعاً للإصابة بالفشل الكلوي في البالغين على مستوى العالم.
وتؤدي أمراض الأوعية الدموية الكبيرة، التي يصاحبها تصلب عصيدي متسارع، إلى مرض قلبي وعائي مثل:
- مرض في الشريان التاجي، يؤدي إلى ذبحة صدرية أو احتشاء عضلة القلب ("سكتة قلبية").
- سكتة، نتيجة لقلة الدموية الموضعية.
- مرض وعائي طرفي يشارك في الإصابة بالعرج المتقطع.
- نخر العظام السكري.
إن القدم السكرية التي يسببها اعتلال الأعصاب ومرض شرياني، يمكن أن تسبب تقرح أو إصابة جلدية. ويمكن أن تسبب في الحالات الخطيرة نخر وغرغرينة. ولذلك فإن مرضى السكري معرضون للإصابة بعدوى في الأرجل أو القدمين وكذلك يأخذون وقتاً أطول لالتئام جراح القدمين أو الرجلين. ولذلك فإن السكري هو أكثر الأسباب شيوعاً للبتر في البالغين – خصوصاً بتر أصابع القدمين أو القدم نفسها – في العالم المتقدم.
ولا يحدث عادة ضيق الشريان السباتي في حالة السكري، وعلى ما يبدو فإن تضخم الأوعية الدموية الأبهري البطني قليل الانتشار في مرضى السكري. وعلى الرغم من ذلك فإن السكري يؤدي إلى الوفاة والموت بصورة عالية وكذلك يزيد من مخاطر إجراء العمليات إذا كان يصاحبه الحالتان سالفتا الذكر.[60]
وبائيات المرض
يعاني من مرض السكري حوالي 347 مليون شخص حول العالم طبقاً لمنظمة الصحة العالمية عام 2011.[61] والمرض في تزايد مستمر وسريع، وبحلول عام 2030 فإنه من المرجح أن يكون مرض السكري السبب السابع للوفاة في العالم. [62] وينتشر المرض حول العالم ولكنه أكثر شيوعاً، خصوصاً النمط الثاني منه، في الدول الأكثر تقدماً. ولكن الزيادة الأكبر في عدد المرضى يُتوقع أن تحدث في آسيا وأفريقيا حيث سيوجد معظم المرضى بحلول عام 2030. وترجع الزيادة في الإصابة بمرض السكري في الدول النامية إلى التحضر والتغيرات في نمط المعيشة خصوصاً التغذية على النمط "الغربي". وهذا يرجح أن سبب المرض هو بيئي "غذائي"، ولكن لا يوجد فهم وشرح واضح لآلية الإصابة بالمرض، لكن يوجد فقط تخمينات يتم عرضها وكأنها هي الحقيقة.[63]
وقد تزايدت معدلات الإصابة بالمرض خلال العشرين عاماً الماضية في أمريكا الشمالية بصورة مطردة. ففي العام 2005 كان يوجد 20.8 مليون مصاب بالمرض في الولايات المتحدة فقط. وطبقاً لجمعية السكري الأمريكية، فإنه يوجد حوالي 2.6 مليون شخص غير مشخص إصابته بالمرض وحوالي 41 مليون يمكن اعتبارهم في بداية المرض. وعلى الرغم من ذلك فإن معايير تشخيص مرض السكري في الولايات المتحدة تعني أن المرض أكثر تشخيصاً من بعض البلدان الأخرى. وقد اعتبرته مراكز السيطرة على الأمراض وباءاً.[64] ويؤكد مركز المعلومات القومي لمرض السكري بالولايات المتحدة أن المرض يكلف الولايات المتحدة نفقات تقدر بمئة وإثنين وثلاثين مليار دولار كل عام. وتصل نسبة المصابين بالنمط الأول في أمريكا الشمالية لما بين 5 و10%، وباقي النسبة نمط ثاني. وتختلف نسبة المصابين بالنمط الأول من السكري باختلاف البلدان، ويرجع ذلك إلى اختلاف معدلات الإصابة بالنمط الأول من السكري وكذلك اختلاف معدلات الإصابة بالأنواع الأخرى من المرض: في الأغلب النمط الثاني من السكري. ولا يوجد تفسير واضح لاختلاف معدلات الإصابة بالمرض باختلاف المناطق والبلدان حول العالم. وقد أشارت جمعية السكري الأمريكية إلى دراسة أُجريت عام 2003 بواسطة المركز الوطني للوقاية من الأمراض المزمنة وتحسين الصحة (مراكز السيطرة والوقاية من الأمراض) أن واحد من كل ثلاثة أمريكيين وُلد بعد عام 2000 سيصاب بالمرض خلال حياته.[65][66]
وطبقاً لجمعية السكري الأمريكية فإن حوالي 18.3% (8.6 مليون) من الأمريكيين البالغين 60 عاماً أو أكثر يعانون من مرض السكري.[67] ويزداد انتشار المرض بالتقدم بالعمر، ويُتوقع زيادة أعداد العجائز المصابين بالمرض وذلك لزيادة أعدادهم نتيجة لارتفاع متوسط العمر. وقد أظهرت دراسة في الولايات المتحدة متعلقة بالصحة والتغذية أن ما بين 18 و20% من المسنين البالغين أكثر من 65 عاماً، يعانون من السكري، و40% منهم أما مصابون بالمرض أو لديهم العامل المؤدي للمرض، أي ضعف تحمل الغلوكوز.[57]
الحياة العامة
كان إعلان سانت فينسينت عام 1989 نتيجة مجهودات دولية لزيادة الاهتمام بالمصابين بالمرض وهو عمل في غاية الأهمية لتحسين مستوى المعيشة وزيادة متوسط العمر وكذلك فهو عمل مهم اقتصادياً وقد أدركت الحكومات والمنظمات الصحية أن النفقات التي تُصرف على مرض السكري تسبب خسارة كبيرة للصحة وإنتاجية الفرد العامل.
وقد نظمت العديد من البلدان برامج قومية – تختلف في درجة نجاحها من بلد لأخر – لتحسين طرق علاج المرض وزيادة توعية المرضى.[68]
وقد اظهرت دراسة أن مرضى السكري الذين يعانون من أعراض اعتلال عصبي مثل تنميل أو توخز في القدمين أو اليدين تقل لديهم احتمالات التوظيف بمقدار الضعف بالمقارنة مع المرضى الذين لا تظهر عليهم هذه الأعراض.[69]
انظر أيضا
المراجع
- ↑ 1٫0 1٫1 L M Tierney, S J McPhee, M A Papadakis (2002). Current medical diagnosis & treatment. International edition. New York: Lange Medical Books/McGraw-Hill. pp. 1203–1215. ISBN 0-07-137688-7.
- ↑ The National Center for Farmworker Health, Diabetes
- ↑ 3٫0 3٫1 صفحة مايويكلينك عن أعراض السكري نوع 2
- ↑ 4٫0 4٫1 Global Diabetes Community
- ↑ 5٫0 5٫1 Wrong Diagnosis
- ↑ 6٫0 6٫1 Diabetes.About.Com
- ↑ 7٫0 7٫1 Diabetes Symptoms Online
- ↑ 8٫0 8٫1 Canadian Diabetes Association Corporate
- ↑ 9٫0 9٫1 E-Mmedicine-Health
- ↑ 10٫0 10٫1 WebMD
- ↑ 11٫0 11٫1 Capes S, Anand S. What is type 2 diabetes? In HC Gerstein, RB Haynes, eds., Evidence-Based Diabetes Care, pp. 151–163. 2001.
- ↑ 12٫0 12٫1 American Diabetes Association. Screening for type 2 diabetes. Clinical Practice Recommendations 2004. Diabetes Care, 27(Suppl 1): S11–S14. 2004
- ↑ 13٫0 13٫1 Dr. Bernstein’s Diabetes Solution: The Complete Guide to Achieving Normal Blood Sugars
- ↑ 14٫0 14٫1 The First Year: Type 2 Diabetes: An Essential Guide for the Newly Diagnosed
- ↑ American Diabetes Association
- ↑ 16٫0 16٫1 16٫2 World Health Organisation Department of Noncommunicable Disease Surveillance (1999). "Definition, Diagnosis and Classification of Diabetes Mellitus and its Complications" (PDF).
- ↑ 17٫0 17٫1 17٫2 Rother, KI (2007). "Diabetes Treatment — Bridging the Divide". N Engl J Med. 356 (15): 1499–1501. PMID 17429082. doi:10.1056/NEJMp078030.
- ↑ Lawrence JM, Contreras R, Chen W, Sacks DA (2008). "Trends in the prevalence of preexisting diabetes and gestational diabetes mellitus among a racially/ethnically diverse population of pregnant women, 1999-2005". Diabetes Care. 31 (5): 899–904. PMID 18223030. doi:10.2337/dc07-2345. Unknown parameter
|month=ignored (|date=suggested) (help) - ↑ Mailloux, Lionel (2007-02-13). "UpToDate Dialysis in diabetic nephropathy". UpToDate. Retrieved 2007-12-07.
- ↑ "Other "types" of diabetes". American Diabetes Association. August 25, 2005.
- ↑ "Diseases: Johns Hopkins Autoimmune Disease Research Center". Retrieved 2007-09-23.
- ↑ "FDA Approves First Ever Inhaled Insulin Combination Product for Treatment of Diabetes". Retrieved 2007-09-09.
- ↑ Eberhart, MS; Ogden C, Engelgau M, Cadwell B, Hedley AA, Saydah SH (November 19, 2004). "Prevalence of Overweight and Obesity Among Adults with Diagnosed Diabetes --- United States, 1988--1994 and 1999--2002". Morbidity and Mortality Weekly Report. Centers for Disease Control and Prevention. 53 (45): 1066–1068. Retrieved 2007-03-11. Cite uses deprecated parameter
|coauthors=(help); Check date values in:|date=(help) - ↑ Arlan Rosenbloom, Janet H Silverstein (2003). Type 2 Diabetes in Children and Adolescents: A Clinician's Guide to Diagnosis, Epidemiology, Pathogenesis, Prevention, and Treatment. American Diabetes Association,U.S. p. 1. ISBN 978-1580401555.
- ↑ "Effect of intensive blood-glucose control with metformin on complications in overweight patients with type 2 diabetes (UKPDS 34). UK Prospective Diabetes Study (UKPDS) Group". Lancet. 352 (9131): 854–65. 1998. PMID 9742977. doi:10.1016/S0140-6736(98)07037-8.
- ↑ Cooke DW, Plotnick L (2008). "Type 1 diabetes mellitus in pediatrics". Pediatr Rev. 29 (11): 374–84; quiz 385. PMID 18977856. doi:10.1542/pir.29-11-374. Unknown parameter
|month=ignored (|date=suggested) (help) - ↑ Walley AJ, Blakemore AI, Froguel P (2006). "Genetics of obesity and the prediction of risk for health". Hum. Mol. Genet. 15 Spec No 2: R124–30. PMID 16987875. doi:10.1093/hmg/ddl215.
- ↑ Barrett TG (2001). "Mitochondrial diabetes, DIDMOAD and other inherited diabetes syndromes". Best Pract. Res. Clin. Endocrinol. Metab. 15 (3): 325–43. PMID 11554774. doi:10.1053/beem.2001.0149.
- ↑ Sniderman, AD; Bhopal R, Prabhakaran D, Sarrafzadegan N, Tchernof A (2007). "Why might South Asians be so susceptible to central obesity and its atherogenic consequences? The adipose tissue overflow hypothesis". International journal of epidemiology. 36 (1): 220–225. PMID 17510078. doi:10.1093/ije/dyl245. Cite uses deprecated parameter
|coauthors=(help) - ↑ Genuth S (2006). "Insights from the diabetes control and complications trial/epidemiology of diabetes interventions and complications study on the use of intensive glycemic treatment to reduce the risk of complications of type 1 diabetes.". Endocr Pract. 12 (Suppl 1): 34–41. ISSN 1530-891X. PMID 16627378. Unknown parameter
|month=ignored (|date=suggested) (help) - ↑ Lee CM, Huxley RR, Lam TH; et al. (2007). "Prevalence of diabetes mellitus and population attributable fractions for coronary heart disease and stroke mortality in the WHO South-East Asia and Western Pacific regions". Asia Pacific journal of clinical nutrition. 16 (1): 187–92. PMID 17215197.
- ↑ Seidell JC (2000). "Obesity, insulin resistance and diabetes--a worldwide epidemic". Br. J. Nutr. 83 Suppl 1: S5–8. PMID 10889785.
- ↑ Daneman D (2006). "Type 1 diabetes". Lancet. 367 (9513): 847–58. PMID 16530579. doi:10.1016/S0140-6736(06)68341-4.
- ↑ Borch-Johnsen K, Joner G, Mandrup-Poulsen T, Christy M, Zachau-Christiansen B, Kastrup K, Nerup J (1984). "Relation between breast-feeding and incidence rates of insulin-dependent diabetes mellitus. A hypothesis". Lancet. 2 (8411): 1083–6. PMID 6150150. doi:10.1016/S0140-6736(84)91517-4.
- ↑ Naim Shehadeh, Raanan Shamir, Moshe Berant, Amos Etzioni (2001). "Insulin in human milk and the prevention of type 1 diabetes". Pediatric Diabetes. 2 (4): 175–177. doi:10.1034/j.1399-5448.2001.20406.x.
- ↑ Virtanen S, Knip M (2003). "Nutritional risk predictors of beta cell autoimmunity and type 1 diabetes at a young age". Am J Clin Nutr. 78 (6): 1053–67. PMID 14668264.
- ↑ Hyppönen E, Läärä E, Reunanen A, Järvelin MR, Virtanen SM (2001). "Intake of vitamin D and risk of type 1 diabetes: a birth-cohort study". Lancet. 358: 1500. PMID 11705562. doi:10.1016/S0140-6736(01)06580-1.
- ↑ Elliott RB, Pilcher CC, Fergusson DM, Stewart AW (1996). "A population based strategy to prevent insulin-dependent diabetes using nicotinamide". J. Pediatr. Endocrinol. Metab. 9 (5): 501–9. PMID 8961125. Unknown parameter
|month=ignored (|date=suggested) (help) - ↑ Lindström J, Ilanne-Parikka P, Peltonen M, Aunola S, Eriksson J, Hemiö K, Hämäläinen H, Härkönen P, Keinänen-Kiukaanniemi S, Laakso M, Louheranta A, Mannelin M, Paturi M, Sundvall J, Valle T, Uusitupa M, Tuomilehto J (2006). "Sustained reduction in the incidence of type 2 diabetes by lifestyle intervention: follow-up of the Finnish Diabetes Prevention Study.". Lancet. 368 (9548): 1673–9. PMID 17098085. doi:10.1016/S0140-6736(06)69701-8.
- ↑ 40٫0 40٫1 Knowler W, Barrett-Connor E, Fowler S, Hamman R, Lachin J, Walker E, Nathan D (2002). "Reduction in the incidence of type 2 diabetes with lifestyle intervention or metformin.". N Engl J Med. 346 (6): 393–403. PMID 11832527. doi:10.1056/NEJMoa012512.
- ↑ Bantle JP, Wylie-Rosett J, Albright AL; et al. (2006). "Nutrition recommendations and interventions for diabetes--2006: a position statement of the American Diabetes Association". Diabetes Care. 29 (9): 2140–57. PMID 16936169. doi:10.2337/dc06-9914.
- ↑ Gerstein H, Yusuf S, Bosch J, Pogue J, Sheridan P, Dinccag N, Hanefeld M, Hoogwerf B, Laakso M, Mohan V, Shaw J, Zinman B, Holman R (2006). "Effect of rosiglitazone on the frequency of diabetes in patients with impaired glucose tolerance or impaired fasting glucose: a randomised controlled trial". Lancet. 368 (9541): 1096–105. PMID 16997664. doi:10.1016/S0140-6736(06)69420-8.
- ↑ Kjeldsen SE, Julius S, Mancia G, McInnes GT, Hua T, Weber MA, Coca A, Ekman S, Girerd X, Jamerson K, Larochelle P, Macdonald TM, Schmieder RE, Schork MA, Stolt P, Viskoper R, Widimsky J, Zanchetti A; for the VALUE Trial Investigators (2006). "Effects of valsartan compared to amlodipine on preventing type 2 diabetes in high-risk hypertensive patients: the VALUE trial.". J Hypertens. 24 (7): 1405–1412. PMID 16794491. doi:10.1097/01.hjh.0000234122.55895.5b.
- ↑ Wasko MC, Hubert HB, Lingala VB; et al. (2007). "Hydroxychloroquine and risk of diabetes in patients with rheumatoid arthritis". JAMA. 298 (2): 187–93. PMID 17622600. doi:10.1001/jama.298.2.187.
- ↑ Stuebe AM, Rich-Edwards JW, Willett WC, Manson JE, Michels KB (2005). "Duration of lactation and incidence of type 2 diabetes". JAMA. 294 (20): 2601–10. PMID 16304074. doi:10.1001/jama.294.20.2601.
- ↑ Adler, A.I.; Stratton, I. M.; Neil, H.A.; et al (2000). "Association of systolic blood pressure with macrovascular and microvascular complications of type 2 diabetes (UKPDS 36): prospective observational study". BMJ. 321 (7258): 412–419. ISSN 0959-8146. PMID 10938049. doi:10.1136/bmj.321.7258.412. Cite uses deprecated parameter
|coauthors=(help) - ↑ 47٫0 47٫1 47٫2 Vinik AI, Fishwick DT, Pittenger G (2004). "Advances in diabetes for the millennium: toward a cure for diabetes". MedGenMed : Medscape general medicine. 6 (3 Suppl): 12. PMID 15647717.
- ↑ Stratta RJ, Alloway RR. (1998). "Pancreas transplantation for diabetes mellitus: a guide to recipient selection and optimum immunosuppression.". BioDrugs. 10 (5): 347–357. PMID 18020607.
- ↑ Shapiro AM, Ricordi C, Hering BJ; et al. (2006). "International trial of the Edmonton protocol for islet transplantation". N. Engl. J. Med. 355 (13): 1318–30. PMID 17005949. doi:10.1056/NEJMoa061267.
- ↑ Voltarelli, JC; Couri CE, Stracieri AB, Oliveira MC, Moraes DA, Pieroni F, Coutinho M, Malmegrim KC, Foss-Freitas MC, Simoes BP, Foss MC, Squiers E, Burt RK. (2007). "Autologous nonmyeloablative hematopoietic stem cell transplantation in newly diagnosed type 1 diabetes mellitus.". JAMA. 297 (14): 1568–76. PMID 17426276. doi:10.1001/jama.297.14.1568. Cite uses deprecated parameter
|coauthors=(help) - ↑ Rubino, F; Forgione A, Cummings DE, et al (2006). "The mechanism of diabetes control after gastrointestinal bypass surgery reveals a role of the proximal small intestine in the pathophysiology of type 2 diabetes". Ann. Surg. 244 (5): 741–9. PMC 1856597
 . PMID 17060767. doi:10.1097/01.sla.0000224726.61448.1b. Cite uses deprecated parameter
. PMID 17060767. doi:10.1097/01.sla.0000224726.61448.1b. Cite uses deprecated parameter |coauthors=(help) - ↑ Adams, TD; Gress RE, Smith SC, et al (2007). "Long-term mortality after gastric bypass surgery". N. Engl. J. Med. 357 (8): 753–61. PMID 17715409. doi:10.1056/NEJMoa066603. Cite uses deprecated parameter
|coauthors=(help) - ↑ Cohen, RV; Schiavon CA, Pinheiro JS, Correa JL, Rubino F (2007). "Duodenal-jejunal bypass for the treatment of type 2 diabetes in patients with body mass index of 22-34 kg/m2: a report of 2 cases". Surg Obes Relat Dis. 3 (2): 195–7. PMID 17386401. doi:10.1016/j.soard.2007.01.009. Cite uses deprecated parameter
|coauthors=(help) - ↑ Vasonconcelos, Alberto (2007-09-01). "Could type 2 diabetes be reversed using surgery?". New Scientist (2619): 11–13. Retrieved 2007-09-26. Check date values in:
|date=(help) - ↑ Nathan, D.M.; Cleary P.A., Backlund J.Y., et al (2005). "Intensive diabetes treatment and cardiovascular disease in patients with type 1 diabetes". N. Engl. J. Med. 353 (25): 2643–53. PMID 16371630. doi:10.1056/NEJMoa052187. Cite uses deprecated parameter
|coauthors=(help) - ↑ The Diabetes Control and Complications Trial Research Group (1995). "The effect of intensive diabetes therapy on the development and progression of neuropathy". Annals of Internal Medicine. 122 (8): 561–568. ISSN 0003-4819. PMID 7887548.
- ↑ 57٫0 57٫1 Harris MI, Flegal KM, Cowie CC; et al. (1998). "Prevalence of diabetes, impaired fasting glucose, and impaired glucose tolerance in U.S. adults. The Third National Health and Nutrition Examination Survey, 1988-1994". Diabetes Care. 21 (4): 518–24. PMID 9571335. doi:10.2337/diacare.21.4.518.
- ↑ Annette M. Chang and Jeffrey B. Halter (2003). "Aging and insulin secretion". AJP - Endocrinology and Metabolism. Retrieved 2007-05-14.
- ↑ "Diabetes and Aging". Diabetes Dateline. National Institute of Diabetes and Digestive and Kidney Diseases. 2002. Retrieved 2007-05-14.
- ↑ Weiss J, Sumpio B (2006). "Review of prevalence and outcome of vascular disease in patients with diabetes mellitus.". Eur J Vasc Endovasc Surg. 31 (2): 143–50. PMID 16203161. doi:10.1016/j.ejvs.2005.08.015.
- ↑ Danaei G, Finucane MM, Lu Y, Singh GM, Cowan MJ, Paciorek CJ (2011). "National, regional, and global trends in fasting plasma glucose and diabetes prevalence since 1980: systematic analysis of health examination surveys and epidemiological studies with 370 country-years and 2.7 million participants". lancet. 378 ((9785)): 31–40. PMID 21705069. doi:10.1016/S0140-6736(11)60679-X. Unknown parameter
|month=ignored (|date=suggested) (help) - ↑ Global status report on noncommunicable diseases 2010. Geneva, World Health Organization, 2011
- ↑ Wild S, Roglic G, Green A, Sicree R, King H (2004). "Global prevalence of diabetes: estimates for the year 2000 and projections for 2030". Diabetes Care. 27 (5): 1047–53. PMID 15111519. doi:10.2337/diacare.27.5.1047. Unknown parameter
|month=ignored (|date=suggested) (help) - ↑ "CDC's Diabetes Program - News and Information - Press Releases - October 26 2000". Retrieved 2008-06-23.
- ↑ Narayan K, Boyle J, Thompson T, Sorensen S, Williamson D (2003). "Lifetime risk for diabetes mellitus in the United States". JAMA. 290 (14): 1884–90. PMID 14532317. doi:10.1001/jama.290.14.1884.
- ↑ American Diabetes Association (2005). "Total Prevalence of Diabetes & Pre-diabetes". Retrieved 2006-03-17.
- ↑ "Seniors and Diabetes". Elderly And Diabetes - Diabetes and Seniors. LifeMed Media. 2006. Retrieved 2007-05-14.
- ↑ Dubois, HFW and Bankauskaite, V (2005). "Type 2 diabetes programmes in Europe" (PDF). Euro Observer. 7 (2): 5–6.
- ↑ Stewart WF, Ricci JA, Chee E, Hirsch AG, Brandenburg NA (2007). "Lost productive time and costs due to diabetes and diabetic neuropathic pain in the US workforce". J. Occup. Environ. Med. 49 (6): 672–9. PMID 17563611. doi:10.1097/JOM.0b013e318065b83a.
وصلات خارجية
| المزيد من الصور والملفات في كومنز عن: السكري |
- جمعية السكري الأمريكية قالب:وصلة إنجليزية
- السكري على المدلاين بلس من المكتبة الوطنية الأمريكية للطب قالب:وصلة إنجليزية
- برنامج التوعية الوطني الأمريكي بمرض السكري قالب:وصلة إنجليزية
- شبكة ومنتديات السكري
- موقع ويب طب السكري الاعراض التشخيص والعلاج قالب:وصلة عربية
- صفحة ارشادية متخصصة في سكري الأطفال قالب:وصلة عربية
- الدورية العراقية للسكري.. مركز التعليم الطبي المستمر في الموصل -العراق قالب:وصلة عربية
- موقع د ماهر خليل جلو - نحو حياة أفضل مع السكري قالب:وصلة عربية
- موقع ويب مد كل ما تريد ان تعرفه عن السكري قالب:وصلة إنجليزية
- مدونة صفيان الطبية - سلسلة أ، ب سكر قالب:وصلة عربية
- موقع طبيبكم السكري:انواعه،اعراضه،تشخيصه،وعلاجه قالب:وصلة عربية