التهاب قولون تقرحي
| زيد الهبري |
| المساهمة الرئيسية في هذا المقال |
التهاب القولون التقرّحي Ulcerative Colitis
تعريف
يشتمل التهاب القولون التقرحي Ulcerative colitis (UC) وداء كرون Crohn disease]] (CD]]) طيفاً من التهاب القولون مجهول المنشأ المزمن. يقتصر الالتهاب في الـUC على القولون بطراز منتشر، مستمر، وسطحي (مخاطي) يبدأ من الوصل الشرجي المستقيمي ويمتد جانبياً لهامش مميز يختلف بين الأفراد.
حوالي ثلث المرضى لديهم مرض محدود بالمستقيم (التهاب المستقيم التقرحي ulcerative proctitis)، ثلث المرضى لديهم مرض في الثنية الطحالية (التهاب المستقيم والسيني proctosigmoiditis أو التهاب قولون بالجهة اليسرى)، وثلث المرضى يتجلون مع مرض يمتد جانبياً إلى الطية الطحالية صعوداً إلى الأعور (التهاب القولون الشامل). قد استعمل مصطلح التهاب القولون غير المحدد، أو IBD-U (داء الأمعاء الالتهابي غير المصنّف inflammatory bowel disease unclassified) لوصف المرضى الذين لديهم ملامح سريرية والتهابية صعبة التمييز بين الـUC الكلاسيكي والـCD.
الوبائيات
يبلغ معدل حدوث الـ UC والـ CD في أمريكا الشمالية وأوروبا متشابهاً، حيث يتراوح من 2 إلى 14 حالة كلك 100,000 نسمة من السكان مع انتشار يبلغ 50 – 200 حالة لكل 100,000 نسمة. بينما بمقدور التهاب القولون في الـIBD أن يحدث منذ عمر الرضاعة إلى البلوغ، إلا أنه يوجد توزعاً عمرياً ثنائي الطراز مع أكبر قمة في العقد الثاني إلى الثالث من العمر وأصغر قمة في العقد الخامس إلى السادس من العمر. يوجد توزع متساوي تقريباً بين الذكور والإناث.
عوامل الخطورة
يعد عامل الخطورة الرئيسي في التهاب القولون هو التاريخ العائلي في كل من الـUC أو الـCD. يبدو أن استئصال الزائدة بعمر مبكر ذو أثر واقي ضد تطور الـCU بينما تدخين السجائر هو العامل البيئي الرئيسي. يترافق تدخين السجائر عكساً ("وقائي") مع الـUC لكنه مترافق إيجاباً مع الـCD. ضمن العائلات مع تاريخ للـIBD، يميل المدخنون لتطوير CD بينما غير المدخنين أكثر احتمالاً لتطوير UC.
الفيزيولوجيا المرضية
على الرغم من أن الأساس المرضي المناعي للـIBD لا يزال غير مفهوم، إلا أن مشاركة من الأهبة الجينية والعوامل البيئية المحرضة قد افترضت لتؤدي للالتهاب مزمن، غير منتظم، حاد. حالياً تم التعرف على ما يصل لـ30 جينة تترافق مع الـIBD. يبدو أن الانتفاذ penetrance أعلى في الـCD بينما هنالك معدل انسجام أعلى بين توأما الزيجوت الواحد مقارنة بتوأما الزيجوت الثنائي. بينما التجمع العائلي للحالات هو موصوف جيداً، إلا أن 10 – 20% فقط من مرضى الـIBD لديهم تاريخ عائلي إيجابي.
الملامح السريرية
التهاب القولون التقرحي
يعاني مرضى الـUC نموذجياً من نزف مستقيمي مع إلحاح للتبرز، غالباً عند الاستيقاظ أو بعد الوجبات. يصف عديد من المرضى كذلك زيادة في تكرار التبرز، حركات معوية ليلية، زحير، سلس، وعدم القدرة على إخراج الغازات دون تسريب البراز. يتعلق الإسهال بدرجة الاشتمال القولوني؛ المرضى مع التهاب مستقيم محدود يصفون إصابتهم بإمساك وصعوبة تبرز مع نزف مستقيمي. قد يتجلى المرضى مع مرض شديد بحمى، تسرع قلب، قهم، وفقد وزن.
التهاب القولون غير المحدد
ما يصل لـ15% من المرضى مع التهاب قولون – IBD يتجلون مع مرض مقتصر على القولون، لكن ملامح تستبعد التصنيف المميز للـUC أو الـCD. تتضمن الأدلة السريرية التي تشير للاشتباه بالـCD التاريخ العائلي القوي للـCD، التدخين عند لحظة التشخيص، العلامات الجلدية حول الشرج، تحصي الكلية، القلاع الفموي، و/أو قرحة ساعية serpiginous ulcers عند التنظير. يعد الالتهاب الطخي للقولون عند التنظير دال للـCD؛ إن لم يعالج التهاب القولون، على أي حال قد يكون هنالك بعض الأدلة على موجودات تنظيرية بؤرية.
التجليات خارج معوية للـIBD
يعد الـUC مرضاً جهازياً من الممكن أن يؤدي لالتهاب نظم الأعضاء إضافة للسبيل المعدي المعوي لدى 20 – 40% من المرضى. ألم المفاصل والتهاب المفاصل هما التجليان خارج معويان الأكثر شيوعاً، ويصيبان حوالي ربع مرضى الـIBD. هما نموذجياً قليلا المفاصل، يشتملان المفاصل الأكبر، وبفاعلية مرضية موازية. وأقل شيوعاً قد يظهر التهاب مفاصل متعدد المفاصل متناظر أو التهاب مفاصل محوري (التهاب الفقار المقسّط ankylosing spondylitis) ويتقدّم بشكل مستقل عن التهاب القولون.
تتضمن الآفات الجلدية المترافقة مع التهاب قولون الحمامى العقدة وتقيّح الجلد الغنغريني. قرحات الفم القلاعية شائعة كثيراً لكن تحدث بشكل أكبر لدى المرضى مع CD. من الممكن أن تتضمن التجليات العينية التهاب العنبية (التهاب القزحية)، التهاب الصلبة، أو التهاب ظاهر الصلبة. التهاب الأقنية الصفراوية المصلب الأولي primary sclerosing cholangitis (PSC) عبارة عن مرض آخر لدى غير المدخّنين يصيب 3 – 4% من مرضى الـUC أو الـCD. غالباً ما يثبت التشخيص بالرنين المغناطيسي أو تصوير الأقنية الصفراوية التنظيري مما يظهر "كريات على خيط" كلاسيكي في الأقنية الصفراوية الصغيرة، أو تضيق سائد في القناة الكبدية المشتركة أو الأقنية الصفراوية. قد تكون خزعة الكبد مطلوبة للرضى مع اشتمال مقتصر على الأقنية داخل كبدية. تتضمن مضاعفات الـPSC التهاب أقنية صفراوية حاد، تحصي الأقنية الصفراوية، سرطانة الأوعية الصفراوية، والتشمّع الصفراوي.
مضاعفات الـIBD
من الممكن أن تحدث المضاعفات المعوية والجهازية في حالة الـIBD – التهاب قولون. تتضمن المضاعفات المعوية للـUC: نزف، تضخم القولون السمي، انثقاب، وتكوّن ورمي.
تتعلق المضاعفات خارج معوية بالفيزيولوجيا المرضية أو المعالجات المصاحبة للـIBD – التهاب قولون. قد تنشأ القلة العظمية وتخلخل العظام عن الـIBD بحد ذاته أو عن المعالجة المزمنة بالكورتيكوسترويدات ومثل هؤلاء المرضى مع مرض في الأمعاء الدقيقة أو المتلقين لسترويدات مزمنة يجب أن يخضعوا لاختبار كثافة عظمية ومعالجة للمرض العظمي الاستقلابي المصاحب.
فقر الدم شائع لدى مرضى الـIBD وغالباً متعدد العوامل في السببية. عوز الحديد نتيجة شائعة لفقد الدم المعوي. مرضى الـIBD في خطورة متزايدة للحوادث الانصمامية الخثارية، والذي من المرجّح أنه يعزى للالتهاب الجهازي المزمن.
مرضى الـIBD – التهاب القولون هم بخطر متزايد لسرطانة القولون والمستقيم. تتضمن عوامل الخطورة للتكوّن الورمي العمر اليافع عند التشخيص، التاريخ العائلي لسرطان القولون والمستقيم، شدة الالتهاب، والـPSC المصاحب.
التشخيص
داء الأمعاء الالتهابي هو تشخيص سريري يتضمن تكامل شامل لتاريخ المريض، الفحوص الجسدية، التصوير، التنظير، والدراسة النسيجية. الدراسات المصلية في تقدّم لكنها ليست نهائية بعد. لا يوجد اختبار وحيد أن يثبت التشخيص بشكل جازم، واستبعاد الأمراض الأخرى التي تحاكي الـIBD يعد أساسياً.
عوامل تاريخية
على الرغم من أن الـIBD قد يظهر بأي عمر، إلا أن العمر التقليدي للبدء هو خلال العقد الثاني أو الثالث من العمر. يجب أن يزيد التاريخ العائلي للـIBD الاشتباه بالتشخيص لدى مريض بأعراض نمطية. يزيد التدخين من خطر الـCD، بينما الانقطاع عن التدخين يترافق مع بدء الـUC. استعمال الأسبرين أو أدوية أخرى مضادة للالتهاب لا سترويدية هو مؤهب شائع لبدء المرض أو تفاقمه. بالإضافة لذلك، عديد من المرضى يتجلون بعد نوبة ظاهرة لإسهال خمجي أو عرض حديث لصادات حيوية.
الفحص الجسدي
الفحص الجسدي غالباً غير مظهر للمرض لدى مرضى التهاب القولون الخفيف إلى المتوسط لكن في المرض الشديد أو الخاطف قد يتجلى المرض بحمى، تسرع قلب، تمدد بطني، ومضض.
التقييم المختبري
الدراسات المختبرية غالباً طبيعية لدى مرضى المرض الخفيف. قد يظهر فقر دم وشذوذات كهارل لدى المريض تبعاً لدرجة الإزمان وشدة الأعراض. تميل سرعة تثفل الكريات الحمر أو البروتين المتفاعل C لمحاذاة النشاط الالتهابي لكن هما ليسا دوماً واسمان معول عليهما لكل مريض. في حالة التهاب القولون الشديد قد يطوّر المرضى نقص البومين الدم، نقص بوتاسيوم الدم، أو حماض استقلابي. تقييم البراز لوجود البيوض والطفيليات، الزرع، وذيفان المطثية العسيرة Clostridium difficile أمر هام لاستبعاد الخمج عند لحظة التشخيص الأولي أو نكس المرض. الواسمات الأخرى في البراز للالتهاب المعوي (calprotectin وlactoferrin) يتم اختبارها كوسائل تشخيصية أو إنذارية. التقييم المصلي لوجود أضداد للنواة أو مستضدات لمعة الأمعاء يمثل مجالاً آخر للتحري. لكن حتى الآن لم يثبت بشكل قاطع دور هذه الاختبارات في الأغراض التشخيصية أو الإنذارية.
التصوير
في حالة التهاب القولون، يعتبر تنظير القولون ذو دور أساسي في التشخيص؛ لكن التطورات في التصوير هي مستمرة التطور لما بعد دراسات الباريوم التبايني. يتيح التصوير المقطعي المحوسب والتصوير بالرنين المغناطيسي معلومات إضافية حول تسمّك جدار الأمعاء وبإمكانهما تحديد وجود المضاعفات خارج معوية بشكل أفضل مثل الخراجات أو النواسير. في حالة التهاب القولون الشديد يجب أن يجرى للمرضى صور شعاعية بطنية بحالة الاستلقاء والاعتدال من أجل تقييم تضخم القولون، الهواء الحر، أو الاسترواح.
التنظير الداخلي
يعد التنظير الداخلي أساسياً في إثبات تشخيص التهاب القولون، تحديد التوزع التشريحي لاكتناف الإصابة، استبعاد العوامل المضاعفة لدى مرضى لا يستجيبون للمعالجة، تقييم عودة المرض لدى المرضى بعد العمل الجراحي، ولتمييز الـCD عن الـUC. على الرغم من عدم وجود ملامح بالتنظير تعتبر واسمة مرضية للـUC أو الـCD، إلا أن موجودات معينة هي ذات دلالة عالية. المظهر التنظيري الاعتيادي للـUC يضم انخفاضاً في العلامات الوعائية مع حمامى منتشرة وحبيبية، تمتد جانبياً من المستقيم بتوزع مستمر. في حال المرضى المعالجين عبر المستقيم، قد يبدو المستقيم خالي من الإصابة. التقرح في اللفائفي أو إظهار النواسير خلال تنظير القولون هما ملمحان تشخيصيان للـCD بينما السلائل الكاذبة pseudopolyps قد تتواجد في الـUC أو الـCD. لا تعد التنظير الداخلي بالكبسولة اللاسلكية مفيداً في تشخيص الـUC كما هو في الـCD. يفيد أيضاً تنظير القولون كاستراتيجية وقائية أساسية لسرطان القولون والمستقيم في مجموعة السكان عالية الخطورة هذه. توصي الدلائل الإرشادية الاتفاقية بإجراء تحري أولي بتنظير القولون في هذه المجموعة من المرضى مرتفعي الخطورة بعد 8 – 10 سنوات من بدء الأعراض، مع مراقبة تالية بتنظير القولون كل سنة إلى سنتين. يجب الحصول على خزعات عشوائية وكذلك خزعات موجهة من الآفات المشتبه بها، يجب الأخذ بالاعتبار إجراء استئصال القولون لدى المرضى الذين حدد لديهم خلل تنسج أو سرطان.
الإمراضية
تشير الملامح النسيجية مثل التشوه البنيوي المختبئ إلى أذية مزمنة وبمقدورها المساعدة في التمييز بين التهاب القولون الحاد المحدد لذاته والـIBD مجهول السبب المزمن. تتضمن الموجودات النسيجية النمطية في الـUC المبكر التهاب الخبايا cryptitis الحاد، خراجات مختبئة، نفاد الموسين، وارتشاح الخلايا البلازمية للصفيحة المخصوصة lamina propria.
التشخيص التفريقي
يوضح الجدول أدناه التشخيص التفريقي للـIBD.
المعالجات
يكمن هدف المعالجة لدى مرضى الـIBD في تحريض الهدأة العرضية والمحافظة عليها، ومنع مضاعفات المرض والمعالجات. تملي شدة المعالجة المستعملة في تحريض الهدأة عموماً فاعلية استراتيجيات المحافظة.
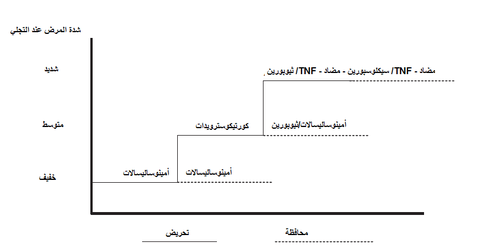
تتضمن الوسائل الحالية في المعالجة التحريض التتابعي إلى المعالجة المحافظة تبعاً لشدة الأعراض عند التشخيص (الشكل 1). من الممكن معالجة المرضى المصابين بـUC خفيف (المرضى القادرين على التجوّل مع أعراض ليست ذات أثر كبير على جودة الحياة وأقل من أربع إلى ست حركات معوية يومياً ودون تجليات خارج معوية) بالأمينوساليسالات. إن شفيت الأعراض كلياً على الأمينوساليسالات، يجب الاستمرار بالمعالجة المحافظة بالأمينوساليسالات. المرضى مع أعراض متوسطة إلى شديدة أو الذين يفشلون بالاستجابة للأمينوساليسالات يتم تحريض الهدأة لديهم بالكورتيكوسترويدات أو العوامل البيولوجية المضادة للـTNF. يحتاج التحريض بالسترويدات غالباً لمعالجة محافظة بالأزاثيوبرين، أو عامل بيولوجي مضاد للـTNF، بشكل خاص إن كان التهاب القولون غير مضبوط بجرعة عالية من الميسالامين (4 – 5 غ/يوم). المرضى الذين يفشلون في التحريض بالسترويدات أو المعالجة المحافظة بالثيوبورين نموذجياً يستجيبون للتحريض بمضاد الـTNF والمعالجة المحافظة المجدولة المتكررة به.
التشخيص التفريقي لداء الأمعاء الالتهابي
التهاب القولون البكتيري
- السالمونيلة Salmonella
- الشيغيلة Shigella
- اليرسينية Yersinia
- العطيفة Campylobacter
- الإشريكية القولونية E. coli النزفية المعوية
- الإشريكية القولونية E. coli المنتجة للذيفان المعوي
- المطثية العسيرة Clostridium difficile
- الغازية Aeromonas
- Pleisiomonas
فيروسات
- الفيروس المضخم للخلايا Cytomegalovirus
- فيروس الهربس البسيط Herpes simplex virus
طفيليات
- المتحولة الحالة للنسج Entamoeba histolytica
- التهاب القولون المجهري Microscopic colitis
- التهاب القولون مع اللمفاويات Lymphocytic colitis
- التهاب القولون الكولاجيني Collagenous colitis
- التهاب القولون الرتجي Diverticular colitis
- التهاب القولون الإقفاري Ischemic colitis
- التهاب القولون/التهاب الأمعاء المسبب بالإشعاع Radiation enteritis/colitis
- الداء الزلاقي Celiac disease
- التهاب الزائدة Appendicitis
- التهاب القولون المسبب بالـNSAIDs
- التهاب الأمعاء والقولون المسبب بقلة العدلات Neutropenic enterocolitis
- الالتهاب الوعائي Vasculitis
- الساركويد Sarcoidosis
- الداء النشواني Amyloidosis
5 – أمينوساليسالات
تمثل الأمينوساليسالات (الميسالامين، السلفاسالازين، الأولسالازين، البالسالازين) المعالجة بالخط الأول في تحريض الهدأة في الـUC الخفيف إلى المتوسط ورغم الأدلة المتناقضة فهي مستعملة غالباً في خوارزميات معالجة الـCD. عديد من المحضرات المعطاة فموياً ومستقيمياً متوفرة، وكلاً منها توظف آليات فريدة في إيصال المركب 5-ASA (الميسالامين) إلى القولون. تتضمن آليات الإيصال النوعية ربط 5-ASA بجزيء حامل عبر رابط آزو ينشطر بالبكتيريا القولونية، استعمال حبيبات محررة للـ5-ASA وفق الزمن ومعتمدة على الرطوبة التي توصل هذا المركب على كامل الأمعاء، أو تلبيس معتمد على الـpH يحرر مركب 5-ASA في نهاية اللفائفي والقولون. الميسالامين المطبق موضعياً، كما في رحضات الرغوة أو التحاميل، يعد عالي الفاعلية في معالجة التهاب القولون القاصي. التأثيرات الجانبية نادرة مع هذا الصنف من الأدوية، لكن قد تتضمن التهاب الكلية الخلالي، التهاب بنكرياس، التهاب كبد، التهاب رئوي، أو التهاب تأمور. يترافق السلفاسالازين أيضاً بفرط حساسية متعلق بالسلفا.
الصادات الحيوية
ليس للصادات الحيوية دور رئيسي في معالجة الـUC.
الكورتيكوسترويدات
تعد الكورتيكوسترويدات الجهازية معالجات فعالة في تحريض الهدأة في التهاب القولون المتوسط إلى الشديد وبالإمكان إيصالها فموياً أو عبر الوريد. على أي حال، يعيق مرتسم التأثيرات الضائرة غير المقبول للسترويدات من استعمالها طويل الأمد كمعالجات محافظة. من الممكن إعطاء السترويدات المستقيمية للمرضى المصابين بمرض قاصي.
كابتات المناعة من زمرة الثيوبورين
الميركابتوبورين (6-MP) وطليعته الدوائية الآزاثيوبرين (AZA) هما مضاهئان للبورين يتداخلان مع اصطناع الحمض النووي ويبديان خواصاً مضادة للالتهاب عبر الأثر السام خلوياً على الخلايا الالتهابية. هي معالجات فعالة في المحافظة على الهدأة في الـUC وبإمكانها تسهيل سحب السترويدات لدى المرضى المعتمدين على السترويدات. تتضمن التأثيرات الضائرة تفاعلات أرجية، خمج، التهاب بنكرياس، كبت نقي العظم، أو التهاب كبد. بالإضافة لذلك، يوجد هنالك زيادة بسيطة في خطر اللمفومة. يتعلق كبت نقي العظم والنجاعة العلاجية بتعدد الأشكال الجينية للإنزيم ثيوبورين – S – ميثيل ترانسفيراز (TPMT) والتي من الممكن قياسها للسماح بالتجريع المخصص لتعزيز كل من المأمونية والنجاعة. السيكلوسبورين
من الممكن استعمال السيكلوسبورين الوريدي كمعالجة منقذة لتحريض الهدأة في الـUC الشديد والمعنّد على السترويدات الوريدية. على الرغم من أنه فعال في التحريض قصير الأمد إلا أن المعالجة المحافظة بالثيوبورين مطلوبة. تتضمن التأثيرات الجانبية صداع، رعاش، التهاب بنكرياس، نوبات صرعية، فرط أشعار، ارتفاع ضغط الدم، عدم كفاية كلوية، وأخماج انتهازية. خطر الإصابة بالتهاب رئوي بالمتكيسة الرئوية خلال المعالجة بالسيكلوسبورين يعد عالياً بما يكفي لاستدعاء الوقاية بمضادات المكروبات.
مثبطات عامل نخر الورد – α
عامل نخر الورم (TNF) α عبارة عن سيتوكين محرض للالتهاب يلعب دوراً رئيسياً في تضاعف الشلال الالتهابي للـIBD. تتضمن الأضداد وحيدة النسيلة الموجهة ضد الـTNF الإنفلكسيماب والأداليموماب وشدفة Fab’ متصلة بالبولي إيثيلين غليكول (certolizumab pegol) وهي عالية الفاعلية في تحريض التحسن السريري، التنظيري، والنسيجي والمحافظة عليه لدى مرضى الـIBD المعند على المعالجات التقليدية وهي فعالة في علاج نواسير الـCD. صودق على الإنفلكسيماب في تحريض الهدأة والمحافظة عليها في الـUC،بينما الأداليموماب والسيتروليزوماب هما حالياً مصاد عليهما فقط في علاج الـCD. مرتسم النجاعة والمأمونية متشابه بين العوامل المضادة للـTNF المتوفرة. تعزى الأخماج الانتهازية للآلية الكابتة للمناعة لهذه الأدوية وتتضمن الالتهاب الرئوي الفطري وداء السل. لذلك، يجب تمنيع المرضى بشكل صحيح (التهاب الرئة، الكزاز، الإنفلونزا، الـHPV) ويختبرون روتينياً للتحري عن داء السل الكامن قبل البدء بالمعالجة المضادة للـTNF. تتضمن التأثيرات الجانبية الأخرى التفاعلات الأرجية، تفاعلات في موضع الحقن، تفاعلات فرط تحسس متأخرة، الذئبة المحدثة بالأدوية، فشل القلب، والمرض المزيل للميالين demyelinating disease.
المعالجة الجراحية للـUC
تتضمن الدواعي للجراحة في الـUC المرض المعنّد دوائياً، عدم القدرة على سحب السترويدات، تضخم القولون السمية، الانثقاب، أو خلل التنسج أو السرطان المثبت. ومن الخيارات الجراحية استئصال القولون والمستقيم مع فغر اللفائفي المستديم، أو استئصال القولون الكلي مع المفاغرة بين الجيبة اللفائفية والشرج. تعتبر هذه الجراحات شافية للـUC، رغم أن نصف المرضى من الممكن أن يطوّروا التهاباً في جيبة اللفائفي مما يستوجب استعمال الصادات الحيوية، السترويدات، أو العوامل المضادة للـTNF
المصادر
Practical Gastroenterology and Hepatology: Small and Large Intestine and Pancreas, N. J. Talley, S. V. Kane and M. B. Wallace, 2010 Blackwell Publishing Ltd. ISBN: 978-1-405-18274-4, p: 305-310